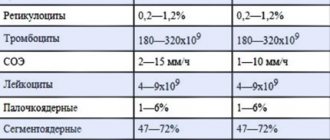
Расшифровка биохимического исследования крови позволяет выявить, есть ли какие-то неполадки в организме пациента. Биохимический анализ крови это часто применяемый метод исследования заболеваний внутренних органов. Найди ответ Мучает какая-то проблема? Введите в форму «Симптом» или «Название болезни» нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Любое отклонение от референсных значений означает наличие у человека заболевания.
Правила подготовки к биохимическому анализу
Для получения точного результата нужно соблюдать алгоритм забора крови на биохимическое исследование:
- Забор проводится натощак, последняя еда не раньше, чем 12 часов назад. Можно пить воду, но только негазированную. Исключено употребление жвачек, конфет и леденцов.
- За 2 дня до сдачи анализов нужно не употреблять алкогольные напитки.
- Накануне исключить из своего рациона жирную, острую, жареную пищу.
- За 3 дня до исследования отказаться от чрезмерных физических нагрузок.
- В день исследования нельзя подвергаться любому эмоциональному напряжению и даже минимальной физической активности.
- Анализ принято сдавать утром, с 7 до 11 часов.
- Рекомендуется отказаться от приема любых лекарств за 2 дня до исследования. Они могут помешать получению корректных результатов анализа.
- Нельзя курить за 1 час до исследования.
- Перед анализом рекомендован отдых в течение 10-15 минут. Придя в лабораторию, нужно какое-то время посидеть и отдохнуть.
Есть определенный порядок действий, который должна выполнить медсестра при заборе крови из вены для биохимического исследования.
Эта последовательность включает:
- Подготовку пациента к анализу;
- Технику забора крови.
Разные образцы
При сборе мочи на бактериологическое исследование, предполагается сбор утренней мочи, ее средней порции. Предварительно выполняется туалет наружных половых органов. Забор осуществляется в стерильную посуду, вмещающую 10-15 мл. Доставить анализ нужно в лабораторию в течение не более чем двух часов.
Если вам предстоит исследование мазка из зева и носа, то утром запрещено чистить зубы, полоскать рот и нос с использованием дезинфицирующих растворов. Запрещено употреблять пищу и воду. Если требуется выполнить бакпосев кала, то забор испражнений осуществляется из утреннего стула с помощью стерильной лопаточки в стерильную посуду, объем анализа должен составлять 15-30 грамм. Важно чтобы в пробу не попала моча.
Доставить анализ нужно в течение пяти часов. Хранить анализ ночью или замораживать запрещается. Сбор кала с помощью клизмы и слабительного тоже должен быть исключен.
Если исследовать нужно мокроту, то сбор выполняется утром натощак в стерильный контейнер во время кашельного приступа вместе со слизью. Перед сбором допустимо почистить зубы, однако для полоскания должна использоваться только кипяченая вода. В лабораторию анализ доставляется в течение часа.
Сбор грудного молока выполняется после предварительных гигиенических процедур. Область около сосков должна быть обработана тампоном, который смачивается 70ти процентным этиловым спиртом. Первые 15 мл использовать для сдачи нельзя. Из средней порции сцеживается 5 мл. Доставка анализа должна выполняться в течение двух часов.
Если выполняется анализ отделяемого с половых органов, то для женщин действует запрет на сдачу в период менструации, должна пройти хотя бы неделя после нее. Если ранее проводился антибиотический курс, то по завершении должен пройти месяц. Предварительно выполняется туалет наружных половых органов. Желательно не мочиться в течение двух часов. Мужчинам рекомендуется растянуть время отсутствия похода в туалет до пяти часов.
Нормы биохимического анализа – расшифровка
| Показатель | Норма у взрослых | У детей до 14 лет | |
| у мужчин | у женщин | ||
| Общий белок (tp) | 60 – 85 г/л | 60 – 85 г/л | 45 – 75 г/л |
| Альбумины (albu) | 35 – 50 г/л | 35 – 50 г/л | 40 – 55 г/л |
| Общий билирубин (tbil) | 8,5 – 20,5 мкмоль/л | 8,5 – 20,5 мкмоль/л | до 250 мкмоль/л (новорожденные) |
| Непрямой билирубин(dbil) | 1 – 8 мкмоль/л | 1 – 8 мкмоль/л | до 210 мкмоль/л |
| Прямой билирубин (idbil) | 1 – 20 мкмоль/л | 1 – 20 мкмоль/л | до 40 мкмоль/л |
| Аспартатаминотрансфераза (alt) | до 37 ед/л | до 31 ед/л | до 30 ед/л |
| Аланинаминотрансфераза (ast) | до 45 ед/л | до 35 ед/л | до 35 ед/л |
| гамма-глутаминтрансфераза (ggt) | до 55 ед/л | до 40 ед/л | до 45 ед/л |
| Щелочная фосфатаза (alp) | 30 – 130 ед/л | 30 – 110 ед/л | До 350 ед/л |
| Триглицериды (trig) | 0,4 – 1,8 ммоль/л | 0,4 – 1,8 ммоль/л | 0,5 – 2 ммоль/л |
| Холестерин (chol) | 3,5 – 5,5 ммоль/л | 3,5 – 5,5 ммоль/л | 3,5 – 7,5 ммоль/л |
| Липопротеиды ВП (hdl) | 1,7 – 3,5 ммоль/л | 1,7 – 3,5 ммоль/л | 1,7 – 4,5 ммоль/л |
| Фибриноген (fg) | 2 – 4 г/л | До 6 г/л (при беременности) | 1,2 – 3 г/л |
| Амилаза (amyl) | 25 – 125 ед/л | 25 – 125 ед/л | 25 – 125 ед/л |
| Мочевая кислота (uric acid) | 210 – 420 мкмль/л | 150 – 350 мкмль/л | 150 – 350 мкмль/л |
| Креатинин (crea) | 62 – 120 мкмль/л | 55 – 95 мкмль/л | 50 – 100 мкмль/л |
| Мочевина (urea) | 2,8 – 7,2 ммоль/л | 2,8 – 7,2 ммоль/л | 1,8 – 6,2 ммоль/л |
| С-реактивный белок (crp) | до 0,5 мг/л | до 0,5 мг/л | до 0,5 мг/л |
| Антистрептолизин О (also, асло) | до 200 ед/л | до 200 ед/л | до 200 ед/л |
| Глюкоза (glu) | 3,8 – 6,3 ммоль/л | 3,8 – 6,3 ммоль/л | 3,8 – 5,3 ммоль/л |
Подготовка пациента к исследованию
Вот какие правила должна соблюдать медсестра перед осуществлением забора крови для исследования ее биохимического состава:
- Рассказать пациенту цели, ход исследования, получить его согласие на процедуру.
- Написать на пробирке для крови фамилию и имя пациента, подготовить необходимое оснащение, продемонстрировать это пациенту.
- Помочь человеку занять удобную позицию на кресле.
- Вымыть руки, высушить их, надеть стерильные медицинские перчатки.
- Покласть руку пациента на валик из клеенки.
Алгоритм общего анализа крови
1. Оснащение:
стерильный скарификатор, укладка со стерильными капиллярами Панченкова (20 шт. в 1 упаковке), спирт 70 0 , планшет с пробирками, планшет для дозировки крови, капилляр Сали (0,02 мл.), резиновая груша, емкость с дезраствором, одноразовые (не стерильные) перчатки, халат, фартук, колпак, маска, пластиковые очки, вата, 2 предметных стерильных стекла (упаковка – 10 шт.), пробирки: № 1 на эритроциты – 4 мл – 3,5% раствор хлорида натрия, № 2 на гемоглобин – 5 мл трансформирующего раствора, № 3 на лейкоциты – 0,4 мл-3% раствора уксусной кислоты, 3 4 на СОЭ – 3,8% раствор стерильного оксилата натрия 0,025 мл.
2.Подготовка к процедуре:
1. забор крови у пациентов производится натощак;
2. приветствовать пациента, представиться;
3. объяснить пациенту цель и ход предстоящей процедуры и получить его согласие;
4. предложить пациенту удобно сесть;
5. вымыть и осушить руки, надеть перчатки;
6. обработать 4-ый (безымянный) палец пациента 70 0 спиртом;
7. левой рукой фиксировать палец пациента, а в правую руку взять скарификатор.
3.Выполнение манипуляции:
1. пунктировать на глубину 3-4 мм;
2. сухой стерильной ваткой снять первую каплю крови;
3. стерильным капилляром Панченко набираем 0,025 мл стерильного цитрата натрия, промывают его и сливают в пробирку с цитратом натрия;
4. этим же капилляром набирают полкапилляра крови и сливают в одну ячейку для дозирования, из которой набирают 0,02 мл крови капилляром Сали с грушей, снимают остатки крови с носика пипетки и выливают в пробирку № 1 (для эритроцитов);
5. из ячейки для дозирования берут 0,02 мл крови, выливают в пробирку № 2 (для гемоглобина);
6. 0,02 мл крови опускают в пробирку № 3 (для лейкоцитов);
7. 1 каплю крови капилляром Панченко опускают на предметное стекло и готовят тонкий мазок (под углом 45 0 специальным шлифовальным стеклом);
8. капилляр Панченко опускают в пробирку № 4 (на СОЭ);
9. обработать пациенту палец стерильной ватой, смоченной в спирте. Пациента отпускают.
4.Завершение процедуры:
1. мазок крови подписать, высушить на воздухе, поставить в штатив для фиксации. Упаковать в контейнер для транспортировки штатив с пробирками, с стеклами и штатив для дозировки крови.
2. В лаборатории:
а) подсчет эритроцитов в камере Горева;
б) измерение гемоглобина на ФЭКе;
в) подсчет лейкоцитов в камере Горева;
г) установка капилляра Паченкова в штатив Панченкова с кровью набранной до метки «0» на 1 час – определение СОЭ;
д) фиксация, окраска мазка крови и подсчет клеточных элементов (лейкоформулы) под микроскопом (иммерсия, увеличение 7*90)
3. Дезинфицирующий режим:
а) утилизация скарификатора на 1 час в 0,05% растворе анолита;
использованная вата и ветош – 1 час в 0,05 % растворе анолита;
остатки крови и реактивов с кровью – на 1 час в соотношении 5 6 1 с хлорной известью.
б) «0» – дезинфекция пробирок, капилляров, груш, штативов в 0,03% растворе анолита.
в) дезинфекция и предстерилизационная очистка совмещены – 90 минут в 0,03 % растворе анолита. Прополаскивание и стерилизация капилляров и стекол – в упаковке в биксе автоклавированием (1 час при 132 0 С, 1,2 атм.) Стекла кипятят в моющем растворе с перекисью водорода 1 час, сушат и стерилизуют автоклавированием.
Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Студалл.Орг (0.004 сек.)
источник
Техника забора крови
После всех перечисленных действий медсестра может приступать к забору крови.
Так выглядит техника выполнения анализа:
- В средней трети плеча накласть резиновый жгут, сказать пациенту, чтобы сильно сжал кулак. Процедуру сжатия и разжатия кулака нужно провести несколько раз. За это время медсестра находит вену, из которой будет взята кровь.
- Протереть вену в области локтя салфетками, смоченные 70% спиртом.
- Выполнить венепункцию.
- Проверить, чтобы игла была в вене пациента, потянуть на себя поршень.
- Тянуть поршень на себя, пока не будет осуществлен сбор достаточного количества крови.
- Перед тем как вынуть иглу из вены, нужно развязать жгут.
- Зажать место взятия крови стерильной салфеткой, пропитанной 70% спиртом, затем извлечь иглу.
- Сказать пациенту сжать руку в локте, зажав спиртовую салфетку.
- Иглу снять с использованного шприца и выкинуть в дезинфицирующий раствор.
- Перемешать содержимое пробирки, переворачивая ее.
- Покласть шприц в контейнер для дезинфекции.
После проведения этих действий медсестра должна помочь пациенту встать с кресла. Ей необходимо поставить пробирку в контейнер, снять медицинские перчатки, выкинуть их в урну. нужно доставить бокс с сывороткой в лабораторию.
Посев крови на гемокультуру — алгоритм
Итак, материалом для бактериологического посева является кровь в количестве 5 – 10 мл, полученная из локтевой вены.
Участок кожи обрабатывается сначала ватным шариком, смоченным в 70 % — ном этиловом спирте, а затем другим ватным шариком, смоченным в 1 – 2 % — ном растворе йода, до полного высыхания кожи.
Алгоритм здесь может быть такой же, как и при заборе крови вакуумными шприцами с той разницей, что вместо пробирки в переходник вставляется гемокультурный флакон.
В месте венепункции йод вытирают спиртом и заклеивают этот участок пластырем. Пластиковую крышку данного флакона отламывают, обеззараживают внутреннюю поверхность крышки 70 % этиловым спиртом.
При температуре 37°С кровь нужно хранить не более 2–х часов!
Лучше всего произвести посев крови на питательную среду сразу после её забора.
Соотношение крови и питательной среды – 1: 10,осторожно перемешать.
Для получения наиболее достоверного результата проведение анализа должно быть как минимум двоекратным из разных рук с интервалом времени в 30 минут.
Достоинства посева крови этим методом
Вышеописанного метода в том, что имеет он адекватную стоимость, высокую информативность, простоту в выполнении, а главное – доступность!
В настоящее время существуют два способа посева крови на питательную среду и определение чувствительности к антибиотикам:
- посев на флору с выявлением чувствительности к широкому спектру антибиотиков;
- посев на флору с выявлением чувствительности к основному спектру антибиотиков.
Показания к проведению процедуры
Биохимическое исследование крови может быть назначено в целях профилактики для определения правильности функционирования внутренних органов.
Некоторые раз в год сдают кровь на биохимию, чтобы удостовериться, что в организме нет никаких патологий.
Но чаще это исследование крови пациенту назначает врач для диагностики заболевания. Анализ один из основных методов для правильной постановки диагноза.
Анализ назначается в случае:
- Наличия у пациента заболеваний, передающихся по наследству;
- Выявления заболеваний сердечно-сосудистой системы;
- Нарушений деятельности поджелудочной железы, кишечника, желудка;
- Лейкоза;
- Причин инфекционных процессов в организме;
- Сахарного диабета;
- Отклонений в гинекологической области;
- Болезней опорно-двигательного аппарата (артроза, артрита, остеопороза);
- Причин острой интоксикации;
- Патологий органов зрения;
- Кожные болезни.
Расшифровка
Результаты бакпосева крови распределяются на следующие три группы:
- нет роста бактерий
- чистый рост
- смешанный рост
Отсутствие роста бактерий
Отсутствие роста бактерий — это нормальный результат бактериологического посева крови, который получают, если кровь пациента стерильна. Прежде чем расшифровывать результат таким образом, важно учесть возможность, что он является ложноотрицательным, т. е. у пациента есть бактериемия, но ее не удалось выявить с помощью этого теста.
Расшифровка основных показателей исследования
Биохимическое исследование включает много показателей.
Часто врач назначает для сдачи только несколько показателей, которые могут подтвердить предполагаемый диагноз.
Стандартное исследование состоит из следующих пунктов:
- Глюкоза. Показатель является основным для выявления наличия сахарного диабета (повышение параметра об этом свидетельствует). Снижение параметра включает заболевания печени и эндокринной системы.
- Общий белок. Показатель назначается при исследованиях на присутствие инфекций в организме, болезней ЖКТ и мочеполовой системы, онкологии ( показатель понижен). Его увеличение может говорить о травмах, ожогах, перегревании человека, о ревматизме.
- Общий билирубин. Повышение его уровня включает развитие цирроза, анемии, гепатита, желчекаменной болезни. Общий билирубин состоит из прямого и непрямого. Прямой связан с оттоком желчи, а непрямой – с заболеваниями печени.
- СРБ или С-реактивный белок. Главный показатель наличия в организме воспалительного процесса.
- Мочевина. Повышение показателей мочевины говорит о плохой работе почек, болезнях ЖКТ, сердечной недостаточности, новообразованиях.
- Креатинин. Повышение креатинина свидетельствует о патологиях почек или щитовидной железы. Часто этот показатель назначается вместе с исследованием мочевины.
- Общий холестерин. Повышение показателя говорит о подозрении на атеросклероз, печени или щитовидной железы.
- Амилаза. Анализ исследуют при болезнях поджелудочной, желчного пузыря и почек. Выше нормы показатель обычно бывает у людей с сахарным диабетом, панкреатитом или холециститом.
- АЛТ (Аланинаминотрансфераза). Повышение этого показателя может говорить о – гепатите, циррозе, раке печени, заболеваниях крови.
- АСТ (Аспартатаминотрансфераза). Показатель для проверки состояния сердца, печени, нарушений мускулатуры.
- Липаза. Увеличение липазы говорит о наличии заболеваний поджелудочной.
Исследование микробиоценоза влагалища с определением чувствительности к антибиотикам
Бактериологическое исследование полученного из влагалища материала, которое позволяет оценить количественный состав микрофлоры, соотношение микроорганизмов, выявить снижение количества лактобактерий, увеличение роста факультативных или появление атипичных микроорганизмов и определить их чувствительность к антибактериальным препаратам.
Синонимы русские
Посев на дисбиоз влагалища с чувствительностью к а/б, посев мазка из влагалища на бак. биоту и чувствительность к а/б.
Синонимы английские
Vaginal Culture with Antibiotic susceptibility testing.
Метод исследования
Микробиологический метод.
Какой биоматериал можно использовать для исследования?
Мазок урогенитальный.
Как правильно подготовиться к исследованию?
- Женщинам рекомендуется сдавать урогенитальный мазок до менструации или через 2-3 дня после ее окончания.
Общая информация об исследовании
Нормальная микрофлора влагалища благодаря стабильности количественного и видового состава препятствует заселению влагалища патогенными микроорганизмами и подавляет чрезмерное размножение условно-патогенных микроорганизмов (УПМ), входящих в небольшом количестве в нормальный микроценоз. Вагинальная микроэкосистема состоит из постоянно обитающих (облигатных) и транзиторных (случайных) микроорганизмов. Основными представителями нормальной микрофлоры влагалища являются:
- грамположительные облигатно-анаэробные и микроаэробные бактерии (лактобактерии, бифидобактерии, пептострептококки, клостридии, пропионобактерии, мобилункус),
- грамотрицательные облигатно-анаэробные бактерии (бактериоиды, превотеллы, порфиромонасы, фузобактерии, вейлонеллы),
- факультативно-анаэробные микроорганизмы (гарднереллы, коринебактерии, микоплазмы, стафило- и стрептококки, энтеробактерии, дрожжевые, грибы рода Candida).
В разные периоды жизни женщины в зависимости от активности репродуктивной функции и гормонального баланса микроценоз влагалища имеет определенные особенности. До первой менструации и становления менструальной функции на фоне нефункционирующих яичников в составе микрофлоры влагалища преобладают грамположительные кокки – эпидермальный и другие коагулазоотрицательные стафилококки, микрококки, негемолитический стрептококк. Реже встречаются непатогенные нейссерии и коринебактерии, еще реже – эшерихии и энтерококки. По мере полового созревания увеличивается количество лактобацилл, и у половозрелых девочек микрофлора практически полностью представлена лактобациллами.
У здоровых женщин репродуктивного возраста общее количество микроорганизмов в вагинальном отделяемом составляет 107-109 КОЕ/мл (колониеобразующих единиц на миллилитр) и состоит из более чем 40 разнообразных видов. Преобладают палочки Додерляйна – Lactobacillus spp. (95-98 %) — большая группа бактерий, в основном микроаэрофилов. Несмотря на разнообразие видового состава лактобацилл, выделяемых из влагалища здоровых женщин (более 10 видов), не удается определить ни одного вида, который присутствовал бы у всех женщин. Чаще всего удается выделить следующие лактобациллы: L. acidophilus, L. brevis, L. jensenii, L. casei, L. leishmanii, L. Plantarum. Среди транзиторных микроорганизмов влагалища наиболее распространены коагулазоотрицательные стафилококки, в первую очередь S. epidermidis, Corynebacterium spp., Streptococcus spp., Bacteroides, Prevotella spp., Mycoplasma hominis, которые обычно присутствуют в умеренном количестве (до 104 КОЕ/г). Столь же часто, но в меньшем количестве встречаются Micrococcus spp., Propionibacterium spp., Veillonella spp., Eubacterium spp. Среди сравнительно редко встречающихся микроорганизмов (менее чем у 10 % обследованных) обнаруживаются Clostridium spp., Bifidobacterium spp., Actinomyces spp., Fusobacterium spp., Ureaplasma urealyticum, Staphylococcus aureus, Neisseria spp., E. coli и другие колиформные бактерии, Mycoplasma fermentans, Gardnerella vaginalis, Candida spp.
Снижение количества лактобактерий и избыточный рост условно-патогенных микроорганизмов приводит к дисбиотическим нарушениям, которые могут клинически проявиться воспалением стенок влагалища – вагинитом, сопровождающимся выраженным зудом, жжением, аномальными выделениями. Патологические изменения в вагинальном микроценозе могут возникнуть при лечении антибиотиками (местном или системном), цитостатиками, гормонами, проведении лучевой терапии, особенно на фоне эндокринопатий (в первую очередь при диабете), при анемии, врождённых пороках развития половых органов, при использовании контрацептивов и нарушениях в иммунной системе.
Исследование микробиоценоза влагалища (бакпосев) помогает диагностировать дисбиоз (бактериальный вагиноз), выявить возбудителя неспецифического бактериального вагинита, грибковой инфекции, воспалительного заболевания органов малого таза или инфекций, передающихся половым путем.
Данный метод исследования основан на способности микроорганизмов размножаться на искусственных питательных средах, что позволяет выявить виды бактерий и грибов, обитающих на слизистой, определить их концентрацию и чувствительность к антибактериальным препаратам. При выявлении вероятного возбудителя инфекционно-воспалительного процесса его инкубируют с антибиотиками или используют диффузионные диски, пропитанные лекарством – препаратом, к которому чувствителен выделенный микроорганизм, – это препятствует росту бактерий.
Бактериологический метод незаменим при инфекциях, вызванных условно-патогенными микроорганизмами (урогенитальными микоплазмами, дрожжевыми грибами, Entrobacteriaceae, Streptococcus spp., Staphylococcus spp. и др.), так как только с его помощью можно оценить количество возбудителя. Определение чувствительности к антибактериальным препаратам позволяет избежать назначения бесполезных, но небезопасных препаратов и подобрать адекватную терапию.
Для чего используется исследование?
- Для диагностики дисбиотических нарушений состава влагалищной микрофлоры;
- для выявления микроорганизма, вызвавшего развитие инфекционно-воспалительного процесса влагалища и органов малого таза;
- для определения препаратов, к которым чувствителен возбудитель инфекционно-воспалительного процесса (для подбора эффективной антибактериальной терапии);
- для диагностики неспецифического бактериального вагинита/вульвовагинита, бактериального вагиноза, кандидозного вульвовагинита.
Когда назначается исследование?
- При клинических признаках воспалительных заболеваний влагалища и органов малого таза (зуд, жжение, бели);
- при выявлении инфекционно-воспалительных изменений при микроскопии мазка из влагалища;
- при неэффективности лечения вагинита;
- при подборе антибактериальных препаратов для лечения воспалительных заболеваний.
Что означают результаты?
Результат интерпретируется лечащим врачом с учетом жалоб пациентки, анамнеза, клинических проявлений заболевания и исключения инфекций, передающихся половым путем.
Чувствительность к антибиотикам определяется при выявлении диагностически значимого роста условно-патогенной биоты.
В норме в посеве преобладают лактобациллы, условно-патогенные микроорганизмы отсутствуют или выявляются в небольшом количестве – менее 104.
При бактериальном вагинозе рост лактобацилл резко снижен или отсутствует, увеличено количество условно-патогенных микроорганизмов. При посеве могут быть выделены анаэробные микроорганизмы, Gardnerella vaginalis, Mycoplasma hominis, Mobiluncus spp., Bacteroides spp., пептострептококки.
При кандидозном вульвовагините на фоне снижения количества лактобактерий наблюдается рост Candida spp. более 104. При данной патологии при микроскопии материала должен выявляться псевдомицелий гриба.
Неспецифический бактериальный вулвовагинит характеризуется ростом одного или нескольких условно-патогенных микроорганизмов в диагностически значимом титре при снижении количества или отсутствии лактобацилл в посеве.
Важные замечания
- Исследование рекомендовано сочетать с микроскопией отделяемого из половых органов, окрашенного по Граму. При клинических признаках инфекционно-воспалительных заболеваний половых органов необходимо в первую очередь исключать инфекции, передающиеся половым путем.
- Следует помнить, что все условно-патогенные микроорганизмы могут встречаться и у здоровых женщин и проявляют свои патогенные свойства только при значительной концентрации. Результаты исследования должны интерпретироваться с учетом симптомов заболевания и жалоб пациентки.
Также рекомендуется
- Микроскопическое исследование отделяемого мочеполовых органов женщин (микрофлора), 3 локализации
- Анализ микробиоценоза влагалища. 16 показателей, ДНК количественно [реал-тайм ПЦР]
- Анализ микробиоценоза влагалища. 8 показателей, ДНК количественно [реал-тайм ПЦР]
- Посев на Gardnerella vaginalis с определением титра и чувствительности к противомикробным препаратам
- Neisseria gonorrhoeae, ДНК [реал-тайм ПЦР]
- Trichomonas vaginalis, ДНК [реал-тайм ПЦР]
- Ureaplasma species, ДНК количественно [реал-тайм ПЦР]
- Посев на Ureaplasma species с определением чувствительности к антибиотикам (при титре 1х10^4 и выше)
- Chlamydia trachomatis, ДНК [реал-тайм ПЦР]
- Посев на Chlamydia trachomatis с определением чувствительности к антибиотикам
Кто назначает исследование?
Акушер-гинеколог.
Литература
- Daniels R. Delmar’s Guide to Laboratory and Diagnostics Tests // Cengage Learning – 2009 – 1003 p.
- Larsen B., Monif G. Understanding the bacterial flora of the female genital tract. // Clin Infect Dis. – 2001 – 32 (4) – p.69-77.
- Инфекции в акушерстве и гинекологии/ Под ред. О. В. Макарова, В. А. Алешкина, Т. Н. Савченко. – М.: МЕДпресс-информ, 2007. – 464 с.
Рекомендации и диета перед процедурой
Биохимический анализ это распространенный метод исследования крови, правильно интерпретируя результаты, можно поставить точный диагноз и выявить серьезные заболевания. Например, биохимия крови диагностирует сахарный диабет, опухоли доброкачественной и злокачественной природы, гепатит и патологии в работе мочевыделительной системы.
Точность результата определяется подготовкой и поведением больного перед биохимическим исследованием:
- Запрещается есть утром перед взятием крови, пить можно только чистую воду (нельзя чай, кофе, сладкие напитки). Последняя еда должна быть раньше 20.00, чтобы между ужином и процедурой был перерыв не менее 10 часов.
- На результат анализа может влиять перенапряжение, сильная физическая активность или прием спиртных напитков, поэтому за день перед исследованием нужно избегать стрессов и употребления алкоголя.
- Если утром не было возможности сдать кровь натощак, то допускается проведение исследования в течение дня (после 5-часового голодания).
Забор, хранение и транспортировка крови для бактериологического исследования:
Забор крови проводят из локтевой вены.
Обработка места венепункции:
– поверхность протирают тампоном, смоченным в 5% йодном растворе, круговыми движениями от центра к периферии;
– обработанный участок высушивают и затем кожу тщательно очищают 70% этанолом.
Обработанный участок вновь высушивают и затем:
1. Прокалывают вену стерильной иглой со шприцем на участке забора и забирают 10 мл крови на гемокультуру. Над пламенем спиртовки открывают флакон со средой и вносят из шприца кровь осторожно (чтобы не замочить пробку), перемешивают содержимое флакона.
2. Для серологической диагностики кровь берут в объеме 2-5 мл в стерильную пробирку.
– забранную кровь вносят в емкости с аэробными или анаэробными условиями;
– если у больного отмечается лихорадка неясного генеза, то кровь берут поэтапно:
– первый этап – берут 2 пробы из разных кровеносных сосудов;
-второй этап – через 24 или 36 часов берут еще две пробы на пике температуры;
– взятие крови из постоянного внутривенного или внутриартериального катетера допускается только в случаях подозрения на катетер-ассоциированную инфекцию. Если больной уже лечится антибиотиками, то у него в течение 48 часов забирают 6 проб.
Патологии, вызывающие повышение уровня билирубина
Билирубин появляется впоследствии распада эритроцитов, поэтому регулярно образуется в организме. Сначала формируется непрямой билирубин в кровеносном русле и тканях: он не растворяется в воде и обладает повышенной токсичностью. В норме билирубин непрямого типа по крови попадает в печень, которая преобразует его в прямую форму.
Нарушение выхода прямой формы билирубина из печени свидетельствует о:
- Инфекционных болезнях;
- Острых вирусных гепатитах;
- Инфекционном мононуклеозе;
- Поражении цитомегаловирусом;
- Сифилисе (вторичная или третичная форма);
- Наличии паразитов;
- Токсическом гепатите;
- Жировом гепатозе;
- Раке печени;
- Нарушенной работе желчевыводящих путей (холецистит; холангит).
Нарушение выхода непрямого билирубина говорит о:
- Гипотиреозе у новорожденных;
- Наследственных патологиях;
- Обструкции камнями желчных протоков;
- Новообразованиях поджелудочной;
- Билиарном циррозе;
- Склерозирующем холангите.
Заболевания, при которых повышается количество АЛТ и АСТ
Исследование количества АЛТ и АСТ говорит о состоянии печени, поэтому эти анализы называют печеночными пробами. Скрининг количества АЛТ и АСТ помогает определить функцию этого органа и увидеть развитие нарушений в его работе.
Уровень аспартатаминотрансферазы (АСТ) повышается при следующих патологиях:
- Инфаркте сердечной мышцы;
- Приступе стенокардии;
- Тромбоэмболии легочной артерии;
- Злокачественных новообразованиях в печени;
- Ушибах или травмах мышц;
- Острой форме ревмокардита;
- Жировом гепатозе;
- Миопатиях;
- Гепатите, вызванном токсинами, вирусами или алкогольными напитками;
- Панкреатите в стадии обострения;
- Холестазе (застое) желчи;
- Гангрене.
Количество аланинаминотрансферазы(АЛТ) в крови повышается при следующих заболеваниях:
- Жировом гепатозе;
- Механической желтухе;
- Отравлениях;
- Гепатите;
- Ожогах и травмах;
- Циррозе или раке;
- Миокардите или миодистрофии;
- Инфаркте сердечной мышцы;
- Состоянии шока;
- Миозите;
- Болезнях крови.
Патологии, вызывающие повышение уровня амилазы и липазы
Амилаза – фермент, который производится поджелудочной железой и влияет на расщепление углеводов до глюкозы. Амилаза активно участвует в пищеварительном процессе, поэтому она в большом количестве содержится в самой железе.
Выделяют 3 типа фермента – альфа, бета и гамма-амилаза. Чаще в лабораторных условиях исследуют активность альфа-амилазы, которая делится на S и Р тип. В кровеносном русле находится около 55% S-типа амилазы. Если ее количество повышается, то этот процесс называют гиперамилаземия.
Болезни, при которых повышается амилаза крови:
- Свинка, вызванная вирусной инфекцией;
- Панкреатит в стадии обострения (максимальный уровень повышается через 4 часа после первого приступа, а понижается к нормальному уровню на 4-5 день после начала заболевания);
- Острый и хронический панкреатит (обычно активность фермента повышается во много раз);
- Злоупотребление спиртными напитками;
- Злокачественное или доброкачественное новообразование в поджелудочной железе;
- Внематочная беременность.
Липаза является пищеварительным ферментом, главной ее функцией считают процесс расщепления жиров. Липаза работает с помощью действия желчных кислот и колипазы (кофермента). Для диагностики важна липаза, которая образуется в поджелудочной железе, поэтому определяют активность фермента для выявления нарушений в работе этого органа.
Повышение активности липазы в кровеносном русле происходит при:
- Холестазе;
- Панкреатите в острой форме;
- Холецистите;
- Опухоли поджелудочной железы;
- Язвах;
- Подагре или чрезмерном наборе веса;
- Злоупотреблении лекарственными средствами, особенно обезболивающими и наркотическими препаратами;
- Ушибах, переломах и других травмах;
- Почечной недостаточности.
При диагностике болезней поджелудочной железы липазу считают более различным тестом, чем исследование активности амилазы. Повышение уровня липазы остается нормальным при свинке, трубной беременности, острой форме аппендицита и болезнях печени.
Если есть подозрения о возникновении панкреатита, то врачи советуют определить активность амилазы и липазы одновременно. Увеличение активности липазы крови при острой форме панкреатита может быть от 3 до 40 раз выше относительно физиологического состояния.
Для определения острой формы алкогольного панкреатита применяют соотношение количества амилазы и липазы. Когда эта пропорция больше 3, то причиной панкреатита является алкогольная интоксикация.
Когда возникает острая форма панкреатита, активность липазы в сыворотке повышается раньше по времени и сильнее, чем активность амилазы. Увеличение уровня амилазы в кровеносном русле начинается только через 6 часов после первого приступа панкреатита и достигает своего пика через 13-25 часов. Активность фермента остается повышенной на протяжении 7-11 суток.
Норма и расшифровка результатов
Что показывает бак посев крови? Данные исследования классифицируют по таким критериям, как рост, чистый и смешанный рост бактерий.
Хорошими являются данные, при которых рост отсутствует. Это говорит о том, что кровь человека чиста. При чистом росте говорят о росте конкретного типа микроорганизмов. Такое наблюдается при сепсисе.
При комбинированном росте стоит интерпретировать наличие свыше двух типов бактерий.
Источник
Посев крови – метод бактериологического исследования, использующийся для достоверного определения наличия бактерий в крови.
Посев используют для выявления в ней различных микроорганизмов приходится делать при многих заболеваниях. Посев крови осуществляют для обособленности, чтобы идентифицировать болезнетворных бактерий при бактериемии.
Бактериемия — это проникновение бактерий в кровь при генерализации инфекции в организме человека, заражении крови (сепсис). Данный вид анализа проводится в лабораториях медицинских учреждений.
Делают посев крови на жидкие питательные среды:
- желчный бульон,
- сахарный бульон,
- жидкие и полужидкие среды для выращивания микробов анаэробов.
Сколько раз нужно сдавать Бак посев крови
Для обнаружения микроорганизмов требуется несколько анализов не менее 3, так как количество бактерий в крови может колеблется.
Определенные виды бактерий можно выделить только специальными бактериологическими посевами (бак посев) крови.
Бак посев крови — что показывает
Бак посев крови показывает чувствительность к антибиотикам той или иной группы бактерий. Определив вид выращенной колоний бактерий после посева, (микробиологического исследования) можно подобрать эффективные антибиотики против именно этой группы микроорганизмов (так называемый посев крови на стерильность).
- Это важно! Перед анализом на посев крови на инфекции — Не принимайте анатибиотики!
Обнаружить бактерии будет трудно или вообще невозможно, если человек перед анализом посева крови принимал антибиотики, при продолжающемся инфицировании болезнетворными микроорганизмами.
Цена биохимического анализа, и где лучше его делать
Перечисленные биохимические показатели определяются в любой частной или государственной клинико-диагностической лаборатории. В большинстве лабораторных пунктов применяют высокоточные методы и пользуются оборудованием. Часто референтные значения каждого анализа указывают в бланке исследования в согласии с возрастом и полом пациента.
В любой лаборатории, государственной или частной, есть набор реактивов и личные вычислительные аппараты. Нормы биохимических показателей могут сильно отличаться. Если возникает необходимость повторно обследоваться, то исследование нужно проводить в одно и то же время дня и в одном и том же лабораторном отделении.
Цена биохимического анализа зависит от того, какие показатели крови нужно определить. Цена одного показателя – от 100 до 700 рублей.
Врач: Шишкина Ольга ✓ Статья проверена доктором
Бактериемия, фунгиемия (бактериологическое исследование крови)
… бактериологическое исследование – совокупность методов, применяемых для обнаружения и установления природы бактерий, выделенных от больных, бактерионосителей или из объектов окружающей среды.
ВВЕДЕНИЕ
Кровь – является одним из наиболее распространенных материалов, используемых для бактериологического исследования. В норме кровь ! стерильна, наличие в ней бактерий (бактериемия) или грибов (фунгиемия) является патологией.