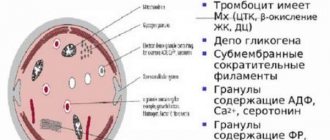
Биохимия крови
13.07.201824.01.2019 Черненко А. Л. 1909 Views креатинин
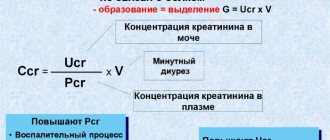
Креатинином называют конечные продукты белковых метаболизмов, участвующие в энергетическом обмене в клетках мышц. Образование креатинина происходит в тканях печени, затем данное вещество поступает в кровь.
Утилизация данного вещества из организма осуществляется почками. При полноценном функционировании почек выполняется полная фильтрация креатинина без последующего обратного всасывания данного вещества. В связи с этим, уровень креатинина относится к высокоточным маркерам, отражающим работу почек.
Показатели данного вещества в крови являются относительно стабильными и обуславливаются, в первую очередь, объемом мышц.
Анализ на уровень креатинина проводится при:
- исследовании работы почек;
- контроле эффективности терапии ОПН и ХПН (острые и хронические формы почечной недостаточности);
- приеме лекарств, которые могут оказывать негативное влияние на работу почек (нефротоксические препараты);
- кровотечениях;
- обезвоживании (на фоне рвоты, кишечной инфекции и т.д.);
- поражениях мышечных структур;
- гипертиреозе;
- акромегалии гигантизме и т.д.
Читайте далее: Таблица с нормами креатинина в крови у женщин и мужчин
- 1 О чем могут говорить повышенные показатели креатинина?
- 2 О чем говорят сниженные значения?
- 3 Что это значит, если повышен и креатинин, и мочевина в крови
- 4 Как снизить креатинин и мочевину в крови народными средствами
- 5 Как понизить креатинин в крови в домашних условиях
- 6 Как снизить креатинин в крови при почечной недостаточности 6.1 Как лечат пациентов с ОПН?
- 6.2 Как лечат ХПН?
О чем могут говорить повышенные показатели креатинина?
Повышение уровня креатинина может отмечаться у лиц с:
- ОПН и ХПН;
- несбалансированным питанием и употреблением значительного количества продуктов, повышающих креатинин;
- выраженным обезвоживанием организма;
- тяжелым внутренним кровотечением;
- большим объемом мышечной ткани;
- лучевой болезнью;
- заболеваниями эндокринного генеза (гигантизм, акромегалия, гипертиреоз);
- тяжелыми травмами или воспалительным поражением мышечных тканей.
Также к повышению уровня креатинина в крови может приводить лечение нефротоксическими препаратами (сульфаниламидными средствами, тиазидными диуретиками, аминогликозидами, тетрациклиновыми ср-ми, препаратами барбитуратов, салицилатов, андрогенными гормонами и т.д.).
Ложноположительное повышение уровней кратинина в крови может отмечаться у лиц с высоким уровнем глюкозы, фруктозы, кетоновых тел, мочевины, а также на фоне лечения препаратами аскорбиновой кислоты, леводопа, цефазолином, цефаклором, резерпином, нитрофуразоном, ибупрофеном и т.д.
Ренин: симптомы, диагностика, лечение
Компоненты нашего организма – ренин, ангиотензин, альдостероновая система — играют роль вентиля, который регулирует объем крови и уровень кровяного давления. Схема работы ренина выглядит так же, как ведет себя струйка воды из поливочного шланга, когда мы поливаем грядки. Если мы сжимаем пальцами кончик шланга, то струйка воды становится тоньше, но бьет с большим напором.
Также действуют на нашу кровяную систему гормоны ренин-ангиотензин, точнее, альдостерон-рениновое соотношение этих гормонов: как только давление нашей крови в организме понижается, компоненты альдостероновой системы, путем сложных биохимических реакций заставляют сжиматься кровеносные сосуды и тем самым повышают кровяное давление.
Группа гормонов ренин-ангиотензин синтезируется корой надпочечников, поэтому все основные нарушения концентрации этого гормона часто связаны с патологиями коры надпочечников или непосредственно почками. А высокий или низкий уровень этих гормонов могут вызывать ряд болезней, как правило, связанных с неправильным уровнем кровяного давления.
Направление на анализ гормона ренин чаще всего и бывает вызвано обнаружением гипертензивных заболеваний, опухолевых болезней коры надпочечников, почечной недостаточности.
- Высокий уровень ренина
- Низкий уровень гормона
Низкий уровень гормона
Первичный гиперальдостеронизм. В основе заболевания лежит повышенная выработка корой надпочечников гормона альдостерона, вызванная пониженным уровнем группы гормонов ренин-ангиотензин.
Диагностировать заболевание на начальной стадии удается довольно редко в связи с отсутствием симптомов, за исключением небольшой гипертензии. Причиной первичного гиперальдостеронизма может быть рак надпочечников и другие опухолевые заболевания почек.
Под действием пониженного ренина начинает задерживаться чрезмерное количество натрия и выводится излишнее количество калия. Это ведет к накоплению в организме большого количества воды, без возможности выхода по мочевым каналам.
Огромное количество жидкости, скапливаемое в организме, сразу вызывает сильные опухоли многих частей тела, повышенную утомляемость и высокое артериальное давление.
Источник: https://ogormonah.ru/endokrinologiya/gormon-renin.html
Что это значит, если повышен и креатинин, и мочевина в крови
Мочевиной называют азотсодержащие продукты, образующиеся в результате белковых распадов. Выработка мочевины осуществляется тканями печени за счет переработки аммиака, а утилизация мочевины осуществляется почками. Связи с этим, анализ на уровень мочевины может использоваться для определения скорости белкового катаболизма и функции почек.
Повышенные показатели могут свидетельствовать о:
- развитии азотемии на фоне гломерулонефритов, ОПН и ХПН, почечном амилоидозе, пиелонефрите, употреблении нефротоксических лекарственных средств и т.д.;
- наличии у пациента сердечной недостаточности;
- выраженном ожоговом поражении кожных покровов;
- опухолях мочевого пузыря;
- выраженной кровопотере;
- кишечной непроходимости;
- наличии у пациента опухоли предстательной железы;
- лейкозах;
- чрезмерном употреблении белковых продуктов;
- лечении препаратами андрогенов и т.д.
Низкие значения могут выявляться у пациентов с:
- заболеваниями печени, сопровождающимися нарушением ее белоксинтетической функции;
- печеночной комой;
- акромегалией;
- мальабсорбции и т.д.
Также понижение уровня мочевины может диагностироваться у беременных, веганов и лиц, соблюдающих низкобелковую диету.
Наиболее частой причиной значительного повышения креатинина, мочевины в крови является ОПН или ХПН. В связи с этим, анализ крови на креатинин и мочевину применяют как для диагностики данного заболевания, так и при контроле качества лечения.
Лечение при высоком креатинине и мочевине в крови должен назначать исключительно врач. Самолечение абсолютно недопустимо и может нанести непоправимый вред здоровью пациента.
Читайте далее: Нормы креатинина в моче и причины отклонений
За что отвечает гормон
Ренин в крови расщепляется белковой структурой, которая синтезируется в печени – ангиотензиногеном.
В результате химических процессов формируется вещество, контролирующее процесс сокращения мышечного аппарата сосудистой сетки.
Благодаря этому, растет артериальное давление и стимулируется работа надпочечников для выделения соответствующих гормонов.
Рениновая активность чрезвычайно важна для поддержания нормальной работы человеческого организма. Вещество, помимо регуляции уровня артериального давления, контролирует и поддерживает нормальный объем циркулирующей крови.
Потребность в данном веществе возникает при его недостатке, что может происходит в силу физиологических реакций на внешние и внутренние процессы.
Из-за синтеза ренина в плазме крови начинается повышение показателей артериального давления. Одновременно сужаются сосуды, в них увеличивается напор. В тот же момент выделяется альдостерон.
Факторы, влияющие на секрецию гормона
Выделение гормона начинается при таких состояниях:
- снижение показателей артериального давления,
- стресс и переживания,
- недостаточное количество калия с натрием в крови,
- недостаточное кровообращение в почечных сегментах,
- снижение общего показателя крови.
Изменение показателей случается при новообразованиях доброкачественного и злокачественного происхождения, а также в результате приема некоторых видов лекарственных средств.
Значения могут меняться в зависимости от времени суток, психоэмоционального состояния человека и физической активности.
Как понизить креатинин в крови в домашних условиях
Диета при повышенном креатинине должна быть низкобелковой. Это объясняется, что данные вещества появляются в результате белкового метаболизма.
Диета для снижения креатинина в крови подразумевает:
- ограничение употребления мясных продуктов;
- отказ от употребления сосисок, колбас, копченостей, консервов, красной и черной икры, грибных блюд;
- ограничение употребление шоколада;
- ограничение употребления специй, чеснока, лука, кофе, крепкого чая и какао.
Рекомендовано употреблять фруктовые и овощные блюда, нежирные сорта мяса и рыбы, каши.
Указанная диета при повышенном креатинине в крови у женщин и мужчин может применяться при условии, что у пациента отсутствуют патологии почек, печени, эндокринных желез и т.д., а повышение уровня мочевины и креатинина обусловлены только неправильным питанием.
Диета при почечных недостаточностях и повышенном креатинине включает в себя жесткие ограничения количества употребляемой жидкости, соли и белка. Меню при данном заболевании составляется строго индивидуально и зависит от формы патологии и ее стадии. Объем употребляемой жидкости и белков рассчитывается на основании стадии заболевания и массы тела больного.
Как снизить креатинин в крови при почечной недостаточности
Многих пациентов интересует, какие препараты используют для снижения креатинина в крови. Следует понимать, что при ХПН или ОПН, высокий креатинин в крови является отражением нарушения функции почек. В связи с этим, лечение направлено на устранение причин ОПН или ХПН и коррекцию нарушенной функции почек.
Как лечат пациентов с ОПН?
При остром течении болезни важнейшую роль в лечении играет именно устранение патологического состояния, вызвавшего почечную недостаточность (сепсис, инфекционно-токсический шок, КРАШ-синдром, перитонит, острая кровопотеря и т.д.)
Также выполняется плазмаферез. Объем проводимого плазмафереза зависит от тяжести состояния больного и выраженности интоксикационной симптоматики.
Удаляемая при плазмаферезе плазма замещается свежезамороженными растворами плазмы, альбуминов и т.д.
По показаниям может выполняться переливание крови или кровезаменительных растворов. Также применяют внутривенно-капельное введение преднизолона. Проведение заменного переливания крови выполняют пациентам с тяжелым внутрисосудистым гемолизом и гематокритом ниже двадцати.
Дополнительно проводится противошоковая терапия и дезинтоксикация. При бактериальных инфекциях назначают антибактериальную терапию. Дозировки антибиотиков снижают в соответствии с тяжестью почечной недостаточности.
По показаниям, на ранних этапах развития острой почечной недостаточности, для устранения анурии целесообразно использование маннитола® или фуросемида®.
Под контролем показателей креатинина назначают адсорбикс®.
Кроме медикаментозной терапии назначают низкобелковую диету (калорийность диеты обеспечивается за счет жиров и углеводов), ограничивают употребление соли и жидкости. Объем перорально употребляемой жидкости зависит от объема диуреза больного и объема внутривенных инфузий.
Употребление соли необходимо ограничить до 0.2-0.3 грамм в день, а белка до 0.5-0.6 грамм на килограмм массы тела. Объем употребляемой жидкости = объем диуреза больного за прошедшие сутки + триста миллилитров.
Дополнительно проводят коррекцию нарушений гомеостаза.
Пациентам с показателями мочевины свыше двух грамм на литр, а также декомпенсированными формами метаболического ацидоза или острой уремией назначают гемодиализ или перитонеальный диализ.
Выполнение диализа противопоказано пациентам с кровоизлияниями в ткани головного мозга, желудочными и кишечными кровотечениями, артериальным коллапсом.
Перитонеальный диализ противопоказан больным со спаечными процессами в брюшной полости, а также в случаях, если больному недавно выполняли абдоминальные хирургические вмешательства.
Подготовка к анализу и забор биоматериала
Геморрой в 79% случаев убивает пациента
Для исследования используют плазму, выделенную из крови. Забор биоматериала производят натощак (разрешено пить только негазированную воду). За 3 недели следует отменить прием ингибиторов АПФ, антагонистов ангиотензина II, диуретиков, за 5-7 недель – спиронолактона (после консультации с врачом). За 3 недели перед проведением анализа рекомендована диета: пациент должен снизить употребление соли до 3 г/сутки, не ограничивая прием калия. За сутки перед тестом нужно отказаться от употребления спиртных напитков. За 1-2 часа до анализа важно избегать сильных стрессов и физических нагрузок. Перед забором крови пациент должен отдохнуть в положении сидя или лежа не менее 20 минут.
Кровь берут около 8.00 после ночного сна (пребывание в горизонтальном положении). После этого через 3-4 часа производится повторный забор материала, во время которого пациент находится в положении сидя. Биоматериал для исследования собирают в пробирку с добавлением ЭДТА. Замораживание плазмы допускается при температуре -20°C. Исследование интактного ренина проводится с помощью хемилюминесцентного иммуноанализа. В основе методики лежит иммунологическая реакция, во время которой к ренину присоединяются люминофоры (вещества, преобразующие энергию в световое излучение). Уровень свечения определяется на люминометрах, благодаря чему оценивается активность фермента. Сроки проведения анализа обычно не превышают 1 рабочий день.