В том случае, когда педиатр обращает внимание на непонятное снижение лейкоцитов, нейтрофилов в крови у ребенка, он чаще всего отправляет его на консультацию к детскому гематологу. И для этого специалиста нейтропения, возникающая у детей, является частым случаем в повседневной практике. Наиболее часто детский гематолог имеет дело с приобретенными формами этого состояния, которые чаще всего протекают хорошо, и заканчиваются нормализацией количества этой разновидности лейкоцитов. Среди них и так называемая доброкачественная нейтропения детского возраста.
Гораздо реже встречаются врожденные нейтропении, и если их не лечить грамотно и длительно, то они могут вызвать серьезные осложнения, вплоть до смертельного исхода. Что же такое доброкачественная нейтропения? Когда она возникает, почему, и какие особенности ее течения? Прежде всего, нужно определиться с количественными показателями нейтрофилов.
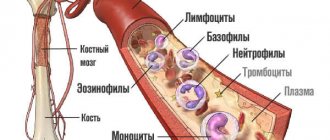
Нормы нейтрофилов у детей и некоторые причины их снижения
В педиатрической практике считается, что если количество нейтрофилов в периферической крови у ребёнка меньше чем 1 миллион, или 1*109 /л в возрасте до года – то это нейтропения.
А в возрасте старше года диагноз можно ставить, если их количество меньше, чем 1,5 *109/л.
Конечно, приобретенные подобные состояния встречаются гораздо чаще, чем врожденные. Онкогематологи знают, что может тяжелый вариант – это индуцированная, или вторичная аплазия кроветворения, в том числе и лейкоцитарного ростка. Причиной может быть лечение рака. Но здесь речь идет вовсе не о злокачественных новообразованиях, и не о химиотерапии, или трансплантации стволовых клеток.
Вам будет также полезна другая наша статья — Низкие нейтрофилы у детей.
Банальные инфекции
Гораздо чаще у малышей нейтропения возникает по поводу острых инфекций. Мало кто знает, но любая вирусная инфекция, а также многие бактериальные болезни часто сопровождаются временным, или транзисторным падением концентрации нейтрофилов в крови ребенка. Значение нейтрофилов возвращаются к норме по мере улучшения самочувствия. Такие нейтропении никогда не сопровождаются осложнениями.
Лекарственные причины
Несколько реже встречаются нейтропении, которые вызываются лекарствами, и родители обязательно должны об этом знать. Некоторые лекарства способны разрушать клетки крови, поскольку вступают в иммунные реакции. Таким образом, лекарства можно именовать неполными антигенами, которые носят название гаптенов. Врачами подмечено, что в том случае, если количество нейтрофилов в крови у ребёнка упало через 2 недели после начала приема какого-либо лекарства, то это лекарство и может быть причиной такой ятрогенной нейтропении. Какие лекарственные препараты способны повлиять на состав белой крови малыша? Нужно их перечислить:
- Значительная группа антибиотиков. Это цефалоспорины, гентамицин, линкомицин, стрептомицин, противотуберкулезные антибиотики (рифампицин, изониазид), Бисептол или триметоприм;
- Ацикловир;
- Ацетилсалициловая кислота, (которую категорически запрещено давать детям до 14 лет), Ибупрофен, индометацин;
- Карбамазепин, диазепам, вальпроат натрия. Эти препараты применяются при судорожных состояниях у малышей.
- Также могут вызвать нейтропению бета-адреноблокаторы, нифедипин, антигистаминные средства 1 поколения — Пипольфен или Дипразин.
Ннекоторые другие средства: спиронолактон, пеницилламин, Фамотидин, колхицин и так далее.
Осложнения и последствия
Нейтропения наиболее опасна именно осложнениями, которые возникают на фоне болезни. При контакте с инфицированными больными или открытых ранах высок риск заражения. Поэтому детям, больным нейтропенией, следует соблюдать ряд рекомендаций.
- Внимательно следите за личной гигиеной.
- При появлении ссадин, ран и порезов обязательно обрабатывайте поврежденные участки антисептиком.
- Не забывайте об уходе за полостью рта и регулярно посещайте стоматолога.
- Старайтесь избегать мест массового скопления людей, где можно заразиться инфекцией.
- Не пренебрегайте плановыми и профилактическими прививками (кроме случаев с синдромом иммунодефицита).
- При возникновении любых симптомов или осложнений незамедлительно обращайтесь к лечащему врачу.
Нейтропения – диагноз, который требует грамотного лечения и постоянного наблюдения. Однако на практике чаще всего встречаются легкие формы болезни, которые через некоторое время проходят сами собой. В тяжелых формах нейтропения также поддается терапии. Главное, вовремя заметить симптомы и придерживаться назначенной схемы лечения.
Транзиторная аллогенная и аутоиммунная форма
Кроме лекарственной причины, у ребёнка может возникнуть нейтропения иммунного происхождения, когда собственные нейтрофилы разрушаются аутоантителами (собственными, или материнскими). В таком случае диагноз ставится, когда обнаруживаются антитела. Характерным представителем такой болезни можно считать так называемую неонатальную аллоиммунную нейтропению, которая развивается по механизму, похоже на резус-конфликт. Перевести это название можно, как «снижение нейтрофилов, протекающее вскоре после родов вследствие чужих антител». Как это понять? Организм матери вырабатывает антитела против антигенов будущего ребёнка, которые находятся на нейтрофилах. Это вид нейтропении обычно лечить не следует, и она проходит сам собой, когда постепенно исчезают материнские антитела в крови у родившегося малыша, которые попали в его кровоток еще до рождения.
Иногда у малышей возникает аутоиммунная нейтропения, когда вырабатываются аутоантитела к структурам нейтрофилов, которые для антител считаются поверхностными антигенами. Это состояние может развиться при каком-либо заболевании, например при системной красной волчанке, ревматоидном артрите (ювенильная форма), и лечение этой нейтропении — это лечение основного заболевания.
Иногда встречается первичная иммунная нейтропения, которая не связана с системным заболеванием. Она появляется в первые три года жизни малыша, имеет доброкачественный характер (но это не доброкачественная нейтропения у детей, о которой идет речь в заголовке), и через несколько лет самостоятельно проходит, причем в 90% случаев.
Для того чтобы подтвердить аутоиммунное происхождение нейтропении, как первичной, так и вторичной, следует лабораторным способом определить антитела к нейтрофилам. Это так называемый тест на антигранулоцитарные антитела. В том случае, если антигранулоцитарные антитела найдены не будут, тогда аутоиммунная нейтропения переходит в категорию идиопатической, что в переводе означает «возникшая по неизвестным причинам».
Обычно у таких малышей с красным костным мозгом все нормально. Гранулоциты растут в нём хорошо, и такая идиопатическая нейтропения протекает практически без осложнений, и такой диагноз устанавливают только при исключении всех других возможных причин нейтропении: аутоиммунных, вторичных, и так далее.
Симптомы
При любых признаках недуга не рискуйте здоровьем ребёнка — обратитесь к врачу! Выберите специалиста сами или обратитесь в нашу справочную службу. Вас готовы принять лучшие врачи Москвы:
298 педиатров, 4 гематолога, 1 из них принимает вызов на дом.
В подавляющем большинстве случаев состояние протекает бессимптомно и выявляется случайно, в рамках планового обследования, когда невозможно точно определить ни начало его развития, ни причины.
Врожденные патологии дают знать о себе уже в период новорожденности. У грудного ребенка возможны проблемы с дыханием, отек легких, воспалительные заболевания полости рта (стоматит, гингивит). Отмечается длительное заживление ранок, в первую очередь пупочной. Это неспецифические симптомы, которые могут свидетельствовать о самых разных заболеваниях и патологиях, поэтому необходимо проконсультироваться с врачом.
Доброкачественная нейтропения – что это?
Существует еще один вариант, «самый» классический. Именно он называется доброкачественная нейтропения детского возраста. Многие гематологи и педиатры выделяют ее в отдельный вид, в отдельную нозологическую категорию, а некоторые вообще не считают это состояние болезнью. И, скорее всего, именно они и правы.
Чаще всего эта нейтропения выявляется или на первом, или на втором году жизни, причём совершенно случайно, когда проведение анализа крови носит плановый характер. С самочувствием у ребёнка все хорошо. Даже в том случае, если количество нейтрофилов у малыша вдвое меньше нормы, то есть 0,5*109 /л, при этом практически никогда не отмечается инфекционных заболеваний. А в том случае, если малыш все-таки заболевает, то нейтрофилы быстро появляется в крови, и достигают нормальных значений. Как объяснить эту странную ситуацию? Объяснение – в маргинации
Диагностика заболевания
Диагностировать нейтропению можно по результатам общего анализа крови. Чаще всего заболевание выявляется случайно, когда ребенок проходит плановое обследование.
При интерпретации анализа крови важно учитывать именно абсолютную величину нейтрофилов (в условных единицах «клетки на микролитр крови»), а не относительную (в процентах). Во многих поликлиниках используются формы для оформления анализов, в которых нейтрофилы выражены именно в процентах. В таком случае абсолютные величины подсчитываются вручную.
По тяжести заболевания нейтропению подразделяют на три степени:
- Легкая – от 1000 до 1500 кл/мкл.
- Средняя – от 500 до 1000 кл/мкл.
- Тяжелая – от 100 до 500 кл/мкл.
Для выявления полноценной картины врач обычно назначает периодическое взятие общего анализа крови. На протяжении 1-2 месяцев тесты проводятся в среднем 3 раза в неделю для того, что подтвердить или исключить циклическую нейтропению.
Маргинация
Почему возникает это доброкачественная нейтропения у детей до года? Одно из наиболее разумных объяснений — это так называемая маргинация — краевое стояние лейкоцитов. Что это означает? Ответ очень простой: это гемодинамический феномен, взаимоотношение положения клеток крови в сосуде по отношению к центральной зоне потока крови.
Вообще в крови количество нейтрофилов составляет нормальное значение, все хорошо. При взятии крови из пальца количество нейтрофилов также нормальное. А вот при попытке взять кровь из вены в иголку нейтрофилы не попадают. Все дело в том, что клетки крови, нейтрофилы, не перемещаются в центре венозного сосуда, где наиболее сильное течение. Они выселяются из центрального кровотока на периферию. Они пробираются по сосудистой стенке, вдоль эндотелия. Это и есть маргинация, или краевое стояние нейтрофилов.
Таким образом, феномен доброкачественной нейтропении может быть ошибочным, и представлять собою так называемый артефакт, выявленный при заборе крови. Поэтому никаких дополнительных диагностических мероприятий, и тем более лечебных, при этом проводить не требуется, а просто надо взять кровь из пальца, или капиллярную кровь.
Когда нужно лечение?
А когда же требуется серьёзная диагностика и лечение? В том случае, если у малыша диагностирована врожденная нейтропения. Существует несколько таких состояний, но все такие заболевания относятся к тяжелым генетическим расстройствам, которые могут быть доминантными, рецессивными, или сцепленными с полом, и частота встречаемости тяжелых врожденных нейтропений у детей в настоящее время составляет один случай на 200 или 300 тысяч населения.
Всем таким малышам после постановки диагноза проводится патогенетическая постоянная терапия колониестимулирующим фактором, например, Лейкостимом или Нейпогеном. В случае тяжелого инфекционного заболевания таким детям переливается донорская лейкоцитарная плазма. Если же нет эффекта от введения колониестимулирующих факторов, то единственным способом лечения является трансплантация костного мозга.
Методы лечения и препараты
Чаще всего у детей встречаются легкие формы нейтропении, которые постоянного вмешательства не требуют. Рекомендуется прием препаратов, поддерживающих иммунитет, и особое внимание к личной гигиене ребенка, особенно полости рта.
В более серьезных случаях лечение подбирается в зависимости от характера болезни и причин, вызвавших синдром. Если нейтропения возникла вследствие приема препаратов или на фоне другого заболевания, то в первую очередь корректируется уже назначенное лечение.
Комплекс дальнейших действий сочетает в себе использование антибиотиков, витаминов, вспомогательных веществ для ЖКТ и иммуностимуляторов. При хроническом синдроме обычно выбирают стратегию постоянной поддерживающей терапии. При таком типе лечения препараты вводятся периодически, предупреждая острую стадию.
В наиболее тяжелых формах может понадобиться хирургическое вмешательство (удаление пораженных органов) или пересадка костного мозга. Последняя процедура может проводиться только детям в возрасте от 12 лет.