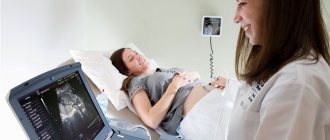
Особенности УЗИ при беременности после ЭКО ощутимо отличаются от естественной. При искусственном оплодотворении ультразвук нередко назначают в несколько раз чаще, и первое УЗИ проводится немного раньше, чем обычно. Оно позволяет подтвердить факт удачного переноса эмбрионов и убедиться, что беременность протекает успешно. Когда же делают первый ультразвук и что смотрят во время анализа?
Что такое ЭКО и зачем проводится
Чтобы понять все особенности УЗИ, нужно знать, что из себя представляет экстракорпоральное оплодотворение. Процедуру начали практиковать с 1978 года. Она помогает бесплодным парам забеременеть. Особенность ЭКО: яйцеклетку оплодотворяют вне тела женщины.
Эко применяется при различном бесплодии. Бесплодными могут быть оба партнера или только женщина. Основной возраст людей, которые идут на процедуру ЭКО, тридцать лет и более.
Процедура экстракорпорального оплодотворения протекает в следующей последовательности:
- Первоначально женщине усиливают рост фолликул с помощью гормонов. Этим врачи добиваются как можно большего созревания яйцеклеток. Только в этом случае шансы забеременеть существенно увеличиваются.
- Далее доктор извлекает из тела женщины созревшие фолликулы. Для этого он использует очень тонкую иглу и датчик УЗИ.
- Далее специалисты делают отбор яйцеклеток, которые отличаются необходимой зрелостью. Из спермы отбирают сперматозоидов.
- Перед соединением сперматозоидов и яйцеклеток, последних выдерживают несколько часов в специализированном инкубаторе. После скрещивания эмбрион оставляют дозревать в течение 72 часов. Затем его переносят в матку.
- В матку обычно подсаживают от двух до пяти эмбрионов. Такое число необходимо для более продуктивного зачатия.
- На последнем этапе женщине назначают гормонотерапию, чтобы эмбрион хорошо закрепился.
Ультразвуковое исследование можно делать на 12-14 дней после процедуры ввода эмбрионов в матку.
Какие обследования нужно пройти
После окончания очередных месячных, которые завершили неудачный протокол, женщина должна сделать УЗИ органов малого таза, а также гистероскопию, которая покажет все особенности матки, эндометрия. Обязательно нужно сдать кровь на гормоны, общие и расширенные анализы крови, мочи.
Парам старше 35 лет, а также парам, которые перенесли три и более неудачные подсадки, нужно посетить генетика и сделать необходимые анализы на совместимости и кариотипирование. А выявить возможные иммунные факторы, при которых организм женщины отвергает беременность как нечто чужеродное, поможет сделанная в клинике иммунограмма.
Если произошел выкидыш или замершая беременность, женщине предстоит сделать все те же анализы, а в дополнение к ним желательно получить заключение из генетической лаборатории, которая исследовала ткани эмбриона после замирания беременности или самопроизвольного выкидыша. С большой долей вероятности такое исследование покажет, были ли у малыша генетические патологии или причиной его гибели стали другие причины.
Гормон ХГЧ
В случае удачного мероприятия (ЭКО) скоро женщина начинает ощущать первые признаки беременности. Происходит это по следующей причине. После подсадки проходит время для того, чтобы клетка имплантировалась. На это уходит около трех дней. Но в некоторых случаях организму , требуется до 10 дней. Такой временной промежуток считается нормой и не вызывает опасения у врача. После того как клетка войдет в матку и обоснуется так, в организме начинается выделяться важный гормон: гормон ХГЧ. Именно он влияет на самочувствие женщины.
Для определения названного гормона лучше делать именно анализ крови на ХГЧ, чем аптечную тест-полоску. Анализ крови дает более информативный ответ о беременности. Он показывает, осуществилось зачатие или нет, сроки беременности, течение беременности. Анализ крови эффективен на очень ранних сроках. Кровь даст результат спустя 2 недели после ЭКО. Тогда на УЗИ беременность еще увидеть нельзя. Сдавать анализ нужно в утренние часы.
Результаты анализа обычно интерпретируются так: отрицательный (беременности 100% нет), положительный (беременность 100% есть) и слабоположительный.
Слабоположительный результат может говорить о следующем:
- Лабораторная ошибка.
- Зародыш закрепился позже предполагаемого срока.
- Эмбрион расположился вне матки.
- Самопроизвольный выкидыш.
Если анализ крови дал слабоположительный результат, то повторить его следует через 2-3 дня.
Как происходит ЭКО
В народе экстракорпоральное оплодотворение называют зачатием в пробирке. Именно в лабораторных условиях сперматозоиды отца сливаются с яйцеклеткой матери, которая начинает делиться и приводит к появлению эмбрионов. Далее происходит процедура переноса эмбрионов в женскую матку, где один или сразу несколько продолжают свое естественное развитие. Но только в случае беременности. Это-то и является самым интригующим моментом. Дело в том, что по статистическим данным не каждый процесс переноса эмбрионов сулит женщине беременность. Процедура заканчивается успешным закреплением эмбрионов в полости матки лишь в 35% случаев.
Чтобы процент успеха процедуры был выше, организм будущей матери до переноса оплодотворенной яйцеклетки стимулируют гормонами. Именно благодаря этому созреть могут сразу несколько яйцеклеток. Без гормональных препаратов врачи не смогли бы посадить в полость матки несколько эмбрионов, а значит, шансов на беременность было бы в разы меньше. Процесс стимуляции занимает две недели. Препараты будущая мать вводит в кожу живота самостоятельно. Обычно назначают инъекции диферелина. Для наступления беременности его также нужно ввести и на вторые и третьи сутки после переноса эмбрионов.
Чем еще можно помочь организму, чтобы беременность наступила с большей вероятностью? Одним из вспомогательных препаратов является пироксикам. Его необходимо принять в виде таблетки за час до ЭКО. Он содействует лучшему кровоснабжению матки и других женских органов, благодаря чему плодное яйцо может прижиться с большим успехом.
В целом, стимуляцию организма в медицине называют протокол ЭКО. И существует их два вида: короткий и длинный.
Длинный протокол врач назначает с препаратов, которые подавляют функцию яичников. За семь дней до менструации женщина начинает принимать гормональные препараты, которые блокируют выработку гормона, отвечающего за овуляцию. Через две недели размер фолликул в яичниках становится не более 15 мм. Затем врач прописывает препараты-гонадотропины, доза которых строго регулируется данными анализов и УЗИ. Через некоторое время образуется нужный размер фолликул, и препараты отменяются, а вводится препарат-ХГЧ для проведения пункции. В целом, длинный протокол может длиться до шести недель. Стоит отметить, что роль УЗИ в данном случае не заменима. Фолликулометрия, или УЗИ функции яичников, назначается еще при установлении бесплодия. Помогает УЗИ и в процессе подготовки ЭКО, при его процессе и после.
Короткий протокол по своей реализации напоминает первый вариант, только в данном случае не подавляется функция яичников. Стимуляция организма длится четыре недели и начинается на третий день цикла. Такой протокол назначают женщинам после сорока и тем, у кого реакция на длинный протокол плохая. Второй вариант намного легче для женского организма, а побочные эффекты от него сведены к минимуму.
Беременность и признаки
Обычно у будущей мамы наблюдаются следующие симптомы:
- Перепады настроения: от хорошего до ужасного. Эмоциональность имеет резкий характер.
- Набухание груди.
- Признаки раннего токсикоза.
- Боль внизу живота.
- Изменение окраса сосков.
- Приливы и озноб (говорят о гормональной перестройке).
- Увеличение базальной температуры.
- Покраснения кожи.
Зачастую первые признаки беременности отсутствуют. В этом случае узнать о беременности позволит тест ХГЧ. После получения положительного результата стоит направиться на ультразвуковое исследование.
Реакция мужа и близких людей после неудачной попытки ЭКО
Не менее трудно приходится и мужу, ведь ему также сложно смириться с тем фактом, что у него не будет наследника, о котором они так долго мечтали с женой. Мужчина тоже может испытывать самые разные переживания по этому поводу. А родственники, ожидавшие приятных новостей, сталкиваются с суровым приговором. Рушатся их надежды и планы. Но как бы ни было трудно родственникам и мужу, их переживания нельзя сравнить с тем, что чувствует сама женщина.
Самым правильным в такой ситуации будет оказание ей моральной поддержки. Нужно показать женщине, что она не одна со своей проблемой, что ее по-прежнему любят и принимают. Она должна чувствовать, что неудачно пройденная процедура ЭКО никак не повлияла на отношение к ней со стороны близких и мужа. Чтобы не травмировать лишний раз женщину, не следует часто пытаться говорить с ней на подобную тему, только если она этого сама не захочет.
Когда делают узи после эко
Процедура ЭКО считается сложной. Поэтому ультразвуковое исследование после него проводят с особой внимательностью.
Первое УЗИ назначают в промежутке 21-28 дней после ЭКО. Далее в процессе вынашивания ребенка понадобится еще 2 обследования:
- Второе УЗИ: 16-21 неделя.
- Третье УЗИ; 32-36 неделя.
Процедура ультразвукового исследования абсолютно безвредна для мамы и плода. Она необходима, потому что позволяет точно определить состояние плода, выявить его патологии и дать информацию о точном сроке беременности.
УЗИ: первый триместр
Первый ультразвук подтверждает факт беременности и выясняет жизнеспособность плода. Кроме этого, оцениваются и другие показатели:
- Где расположилось плодное яйцо (в полости матки, в трубе или в яичниках).
- Сколько зародышей насчитывается.
- В каком состоянии находятся яичники.
В некоторых случаях УЗИ могут повторить. Целью повторного исследования после первого скрининга является:
- Подтверждение факта закрепления плодного яйца и положительный характер протекания процесса.
- Определение сердцебиения и сердечного ритма зародыша.
На первом УЗИ исключаются очень опасные патологии. К ним относятся:
- Синдром Дауна. Ребенок будет иметь серьезные нарушения в работе сердца, плоское лицо и сильное отставание в развитии.
- Синдром Патау и синдром Эдвардса. Дети Дауны могут жить 40 лет, а младенцы этими заболеваниями не протянут и одного года.
УЗИ с высокой точностью даст результат о здоровье будущего плода.
Если результаты искусственного оплодотворения отрицательны, то все равно потребуется сделать еще одно УЗИ скрининг. Оно поможет доктору определить вероятную причину неудачи. Повторное УЗИ после неудачного ЭКО – это важный шаг к дальнейшему успешному зачатию.
УЗИ: второй триместр
Особенности УЗИ после ЭКО на втором триместре выглядят следующем образом:
- Сначала определяют уровень гормонов.
- Далее оценивают показатель ХГЧ и свободного эстриола. Тем самым еще раз исключают вероятность серьезных заболеваний у плода.
- Потом исключают следующие пороки: отсутствие больших полушарий головного мозга, неразвитость брюшной стенки, патология нервной трубки. Другие параметры исследования определяет врач.
Во втором триместре смотрят не только органы женщины (матка, почки, яичники), но внимательно рассматривают сформированные внутренности малыша. Так же оценивают состояние плаценты, скорость кровотока и снабжение ребенка кислородом. Для женщин после ЭКО это УЗИ проводят с особой тщательностью.
УЗИ: третий триместр
На 32-34 недели делают третье УЗИ. Во время него так же осматривают плаценту, оценивают кровоток и сравнивают реальный размер плода со сроком беременности. Помимо этого, смотрят здоровье органов плода и особенности их структуры.
Родоразрешение после ЭКО наступает чаще, чем после естественной беременности. Поэтому 37 неделя и последующее время – это очень опасный период.
Беременная женщина обязана идти на УЗИ, подготовленной в материальном плане. На процедуру она должна принести с собой: тапочки (для соблюдения чистоты и стерильности в медицинском центре), пеленку (для того чтобы лечь на нее), презерватив (его необходимо будет отдать врачу, он оденет изделие на трансвагинальный датчик), полотенце (для того чтобы вытереть специальный гель с кожи).
Процедура закончится выдачей протокола УЗИ. В нем будут указаны следующие данные:
- Бипаристальный размер головки плода.
- Копчико-теменной размер.
- Размеры носовой кости.
- Число сердечных сокращений (ударов) в минуту.
- Толщина воротникового пространства.
Все данные указываются в мм. Протокол УЗИ необходимо обязательно показать доктору.
Таким образом ,ультразвук не только подтверждает удачно проведенное ЭКО, но и выявляет опасные патологии. Особое внимание обращается на многоплодность. К этому женщина должна быть готова. Во время ЭКО это часто встречающиеся явление. Беременность двумя и более плодами обычно не длится девять месяцев. Родоразрешение наступает немного раньше. Так же существует серьезный риск самопроизвольного прерывания беременности (выкидыш).
В большинстве случаев после ЭКО беременность не наступает. Останавливаться не полученном результате не стоит.
Обычно беременность не наступает по следующим причинам:
- Неправильные действия при подсадке.
- Патология маточных труб.
- Некачественный зародыш.
Скорее всего, беременность наступит после второй или третий попытке.
Если первое УЗИ прошло успешно, это не значит, что последующие исследования не нужны. Думать так женщине крайне опрометчиво. Посещать врача и проходить повторные УЗИ необходимо. Кроме этого, будущая мама должна внимательно относиться в своему организму. Необходимо обязательно сообщать гинекологу о несвойственных симптомах. Врач в этом случае может назначить повторное ультразвуковое обследование.
Что показывает исследование
При проведении ЭКО используют несколько эмбрионов. Иногда развиваться начинает только один из них. Во множестве случаев приживаются все, поэтому очень важно знать их точное количество. Это необходимо для изъятия лишних эмбрионов как можно раньше. С этой целью и применяют УЗИ.
Иногда при неудавшейся подсадке может наступить внематочная беременность. В таком случае плод вместо матки крепится к маточной трубе или к яичникам. Заметить на ранней стадии эту патологию помогает ультразвуковое обследование.
По размеру перенесенного в матку эмбриона можно узнать о проблемах с его развитием. Нормой для зародыша считается следующее:
- внутренний диаметр равен 18-22 мм;
- копчико-теменной размер равен 3-6 мм;
- диаметр желточного мешочка равен 3 мм.
Виды УЗИ
УЗИ может быть нескольких видов:
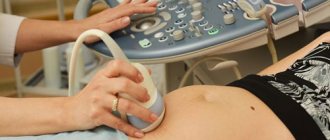
- Трансабдоминальное УЗИ. Осмотр проводится через брюшную стенку. По животу женщины перемещается датчик. Зафиксированная информация отображается на мониторе. Это УЗИ безвредно и не дает неприятных ощущений. Трансабдоминальное обследование применяют во втором и третьем триместре. К этому времени ребенок достигает больших размеров и его можно рассмотреть через брюшную стенку. Подготовка для этого вида ультразвуку не требуется.
- Трансвагинальное УЗИ. Осмотр проводят с помощью специального датчика, который располагают в зоне влагалища. УЗИ хорошо подходит для ранних сроков, когда плод еще очень мал и его нельзя просмотреть через брюшную стенку. Влагалищный датчик позволяет увидеть полость матки и плодное яйцо через внутреннюю стенку небольшой толщины. Для проведения исследования требуется небольшая подготовка. Женщина должна явиться на осмотр с пустым мочевым пузырем и кишечником. Желательно за несколько дней пересмотреть свой рацион, чтобы избежать газообразования на процедуре.
- Комбинированное УЗИ. Если картина не совсем ясна, то вышеперечисленные исследование совмещают.
В своевременной медицине появилось новшество – это 3D исследование. Оно позволяет видеть на экране монитора, где точно находится эмбрион и какого он в настоящее время размера. Мама и папа смогут увидеть зарождение своего малыша и при желании сделать его фотографию. Третья неделя беременности даст с помощью ультразвука сердцебиение будущего ребенка.
После ЭКО в качестве первого УЗИ используется трансвагинальный метод. Именно он поможет доктору рассмотреть плодное яйцо и посчитать количество зародышей.
Известно, что ЭКО не дает стопроцентной гарантии беременности. Положительный результат наблюдается только в 40% случаев. Очень часто (в 25%) в матке женщины начинают развиваться несколько зародышей. Это говорит о многоплодной беременности. Женщина может стать женщиной двоих или троих детей сразу. Редко после ЭКО возникает внематочная беременность.
Дальнейшие исследования
Помимо УЗИ, после удачного проведения ЭКО будущая мать проходит следующие обследования:
- скрининг плода;
- анализ уровня гормонов;
- допплерометрия.
Помимо этого необходимо сдать общие для беременных анализы — общий анализ мочи и крови, кровь на СПИД, сифилис, гепатит, группу и резус-фактор.
УЗИ после ЭКО является одной из самых важных процедур диагностики. Оно позволяет оценить результативность медицинского вмешательства и определить порядок дальнейших действий. За здоровье будущего ребенка бояться не нужно. Указанный метод не имеет противопоказаний и безопасен для всех. Во время вынашивания малыша пройти обследование лучше несколько раз. Это поможет обнаружить любые патологии развития.
Если кто-то из вас проходил УЗИ после ЭКО, поделитесь своим опытом с остальными. Оставляйте отзывы о процедуре в комментариях, делайте репосты и будьте здоровы.
Отзывы
Вчера успокаивала свою младшую сестру. Ее тревога была вызвана предстоящим УЗИ. Ей недавно делали ЭКО (уже третья попытка). Тест ХГЧ дал радостный положительный ответ. Она так трясется над своим животом, что даже стала отказываться от похода к узисту. Вдвоем с мамой мы ее пытались убедить, что это безвредно. Не слушает. Она просто боится любых вмешательств. Особенно сестра против вагинального введения датчика. Боится, что врач ей что-нибудь там повредит и это, безусловно, скажется на плоде. Вообще моя сестра современная девушка. И это на нее не похоже. Я думаю всему виной гормоны беременности. А так же то, что они с мужем очень долго ждали этого момента. Если уговорить по поводу необходимости УЗИ не получится, придется силой тащить ее в медицинский центр.
Мне вчера сделали первое УЗИ после ЭКО. Я наверное счастливая, так как ЭКО получилось с первого раза. Даже не ожидала. Почему я так долго ждала естественной беременности и не пошла на ЭКО раньше? Теперь обвиняю себя в этом. По подводу УЗИ: все хорошо (как должно быть в медицинских книжках).
Способы проведения процедуры
УЗИ после ЭКО проводится как и при обычной беременности. Способы проведения диагностики делятся на трансвагинальный и трансабдоминальный. Крайне редко применяют оба варианта. К исследованию лучше подготовиться заранее — воздержаться от приема пищи непосредственно перед процедурой, иметь при себе пеленку, бахилы и презерватив.
При трансвагинальном способе УЗИ датчик, помещенный в специальный презерватив, вводят во влагалище. При этом методе достигаются наиболее точные результаты даже на начальном сроке. Из-за маленьких размеров зародыша определить его местоположение достаточно сложно. Для максимального приближения датчика УЗИ к плодному яйцу вводить его следует именно трансвагинальным способом.
Также этот способ часто применяется для женщин с избыточным весом. Обычное УЗИ не дает рассмотреть эмбрион из-за жировой ткани в области живота.
Трансабдоминальный метод УЗИ при ЭКО используется на поздних сроках беременности. Исследование проводится в положении лежа на спине. На кожу живота наносят гель, улучшающий проходимость ультразвуковых колебаний. При движении датчика по телу полученное изображение появляется на экране.
Внедрение клеток в матку
Для того чтобы получить эмбрион, необходимы мужские и женские клетки, как и при зачатии, для этого делается забор яйцеклеток матери и сперма отца будущего ребенка. Для большей эффективности дают возможность сформироваться нескольким зародышам. После удачного зачатия, зародыш находится в лаборатории от трех до пяти дней, где под наблюдением специалистов он может развиться на начальной стадии.
Срок эмбриона, при переносе в матку, определяет сам врач, отталкиваясь исключительно из индивидуальных особенностей организма женщины и результатов ее анализов. Также пациентка должна пройти подготовительный курс, гарантирующий большую вероятность успешного внедрения и приживания эмбриона.
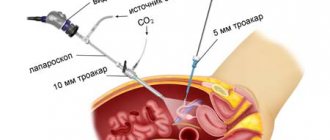
После того как будущая мать сдала все необходимые анализы и готова к оплодотворению, полученный эмбрион можно переселять к ней в матку. Делается это в специальном медицинском центре, предназначенными для этого приборами. Женщина во время процедуры располагается на специальном кресле, используется легкий наркоз. Специальная силиконовая трубка вводится в цервикальный канал, по ней эмбрион и доставляется в организм. Весь процесс по времени может занимать не более десяти минут. Одновременно могут быть введены до трех эмбрионов, в случае, если в организме прижилось несколько зародышей, но родители хотят одного ребенка, их можно удалить.
После переноса зародыша, женщина должна находиться под внимательным наблюдением специалистов в течение двух недель. Именно этого времени будет достаточно для того чтобы узнать, прижился ли эмбрион и наступила ли беременность. После пройденного времени при помощи ультразвукового исследования можно узнать результат.
Неудачные попытки ЭКО причины ненаступления беременности
Сразу же отметим, что каждая попытка экстракорпорального оплодотворения дает порядка сорока процента вероятности успешного исхода. При этом беременность после первой же подсадки – это редкость, и пациенток об этом всегда предупреждают.
Рассмотрим наиболее часто встречающиеся причины неудачного ЭКО:
- неготовность женского организма к беременности;
- гормональные сбои;
- заболевания или патологии эндометрия;
- заболевания маточных труб;
- снижение овариального резерва;
- недостаточная реакция яичников на стимуляцию овуляции;
- низкое качество спермы;
- низкое качество полученных эмбрионов;
- аутоиммунные факторы (отторжение эмбриона организмом матери);
- хромосомные нарушения;
- сходство антигенов тканевой совместимости у родителей;
- инфекции.
Почему организм может быть не готов к беременности? Не рекомендуется проводить оплодотворение во время обострения каких-либо заболеваний (необязательно гинекологических). Именно поэтому перед подготовкой к ЭКО нужно сдать так много анализов. Лучше не торопиться, полностью вылечиться и тем самым повысить вероятность успешного зачатия. Наличие инфекции – также легко устраняемый фактор: к следующему циклу шансы на удачную имплантацию эмбриона будут выше.
Что касается гормонального сбоя, чаще всего он обусловлен синдромом гиперстимуляции яичников. Возможно, пациентке не подошел выбранный протокол, и следует изменить схему подготовки к оплодотворению. Это же касается недостаточной реакции на стимуляцию: нужен иной протокол или замена препаратов.
Для успешной имплантации эмбриона толщина эндометрия должна составлять от 7 до 14 мм. Врачи клиники «Центр ЭКО» всегда внимательно следят за соблюдением этого условия, однако в общем неудачное ЭКО, по отзывам, часто обусловлено неготовностью внутреннего слоя матки.
Чтобы исключить аутоиммунные факторы, необходимо сдать кровь на иммунограмму, которая выявляет присутствие клеток-киллеров. Для определения возможных хромосомных нарушений или сходства антигенов обоим родителям нужно проконсультироваться с генетиком.