Функции остеокальцина
Остеокальцин выполняет ряд определенных функций.
К ним относятся:
- Формирование костных структур за счет остеогенной регуляции обмена веществ,
- Минерализация костей,
- Поддержание оптимального уровня кальция, который берёт участие в остеосинтезе,
- Стимуляция секреции инсулина посредством непосредственного действия на клетки Лангерганса (клетки поджелудочной железы),
- Повышение уровня адипонектина (гормона), которые высвобождаются из жировых клеток.
Ремоделирование костной ткани. Остеокласты удаляют старую костную ткань, остеобласты формируют новую, высвобождая белок-остеокальцин, который затем попадает в кровоток
Зачем нужно сдавать анализ на остеокальцин
Исследования содержания белка отражает скорость образования новой ткани, так как при ее разрушении (резорбции) он не высвобождается. Если он в норме, то процессы остеосинтеза и остеорезорбции уравновешены, на месте отмершей ткани формируется новая. При низком уровне, как и при чрезмерно высоком, деструкция преобладает.
Процесс формирования кости
Регуляция уровня остеокальцина
Гормоны, регулирующие процессы синтеза остеокальцина, имеют в своем составе кальций: кальциферол (витамин D), кальцитонин – гормон щитовидной железы, паратгормон и паратирин – гормоны, вырабатываемые паращитовидными железами.
Механизм действия кальцитонина заключается в повышении уровня кальция, поступающего из кровяного русла в косную ткань, вследствие чего тормозится разрушение и деминерализация костей.
Паратгормон – антагонист кальцитонина, то есть, его механизм действия обратный гормону щитовидной железы. Паратгормон способствует уменьшению уровня кальция в костной ткани.
Кальциферол действует на выработку остеобластами предшественника остеокальцина.
Если нарушается соотношение между количеством вырабатываемого кальция, либо кальцийсодержащих гормонов, это говорит о начале развития патологии костной ткани.
Однако что же он собой представляет?
образование активной формы остеокальцина
Остеокальцин (ОК) – витамин К-зависимый, неколлагеновый протеин, который образуется молодыми клетками костной ткани, но достигшими собственной зрелости – остеобластами, и преимущественно содержится в межклеточном веществе (матриксе), также продуцируемом остеобластами, где выступает в роли главного белка, который связывает кальций с гидроксиапатитами. Однако некоторое количество данного протеина (≈10%) все же освобождается от матрикса, покидает место своего обычного пребывания и выходит в кровеносное русло. Этот уход происходит при участии витамина К, осуществляющего взаимосвязь между кальцием и кальциферолом (витамином D) и больших многоядерных клеток-макрофагов (остеокластов), растворяющих минеральный компонент костей и разрушающих коллаген. Освободившийся от межклеточного вещества остеокальцин, представляя собой остатки γ-карбоксиглутаминовой кислоты, впоследствии уйдет из организма через почки.
На интенсивность продукции описываемого протеина непосредственно влияют кальцийрегулирующие гормоны (гормон щитовидной железы – кальцитонин, гормон паращитовидной железы – паратирин или паратгормон) и кальциферол (Vit D). Кальцитриол ([1,25(OH)2D3] – метаболит витамина D) стимулирует продукцию GLA–protein в синтезируемых его клетках (остеобластах) и тем самым способствует увеличению его содержания в крови. При нарушении метаболической активности этих клеток концентрация остеокальцина в крови отклоняется от нормы, что свидетельствует об определенном патологическом процессе.
Нормальные показатели остеокальцина в крови
Норма одного из маркеров костной ткани варьируется в зависимости от возраста и пола. Также его показатели могут меняться у женщин с учетом фазы менструального цикла. За пару суток до наступления месячных, остеокальцин умеренно повышен.
Во время беременности этот белок снижен. У подростков данный показатель тоже превышает норму в силу физиологических особенностей.
Возрастная категория; Показатели нормы остеокальцина в крови, нг/мл
| Женский пол | Мужской пол | |
| 6 месяцев-6 лет | 44-130 | 29-121 |
| 7-9 лет | 73-206 | 66-182 |
| 10-12 лет | 77-262 | 85-232 |
| 13-15 лет | 33-222 | 70-336 |
| 16-17 лет | 24-99 | 43-237 |
| 18-30 лет | 01.11.1943 | 24-70 |
| 30-50 лет | 01.11.1943 | 14-42 |
| Старше 50-ти лет | 15-46 | 14-46 |
Какие факторы могут повлиять на результаты анализа?
Существует несколько причин, которые могут повлиять на показатели анализа:
- У больного с почечной недостаточностью.
- У женщин в период менструации.
Следует учитывать эти причины при расшифровке лабораторных данных.
Подготовка и забор крови
Геморрой в 79% случаев убивает пациента
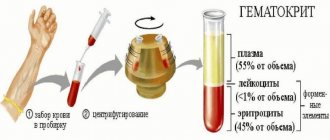
Остеокальцин рекомендуется сдавать в утренние часы натощак. Накануне анализа не следует злоупотреблять алкоголем и переедать. Прием чистой негазированной воды не ограничивается. За час до забора крови необходимо избегать физических и психоэмоциональных нагрузок, курения. Несколько миллилитров крови забирают из любой периферической вены в охлажденную пробирку с гепарином и немедленно центрифугируют. Биоматериал помещают в воду со льдом и сразу доставляют в лабораторию. При необходимости замороженная кровь может храниться несколько месяцев.
Известно несколько способов определения остеокальцина в крови: радиоиммунологический, иммуноферментный анализ, одностадийный хемилюминесцентный иммуноанализ по принципу «сэндвича», специфичный для интактного остеокальцина и фрагмента. Последний метод в настоящее время считается самым распространенным, достоверным, быстрым и чувствительным способом. Для исследования используют гепаринизированную плазму или сыворотку пациента.
Данный метод основан на использовании двух высокоспецифических моноклональных антител, одно из которых распознает молекулу остеокальцина, а другое – фрагмент. В ходе иммунных реакций остеокальцин и фрагмент располагаются между двух антител, как в «сэндвиче». В течение часа полученный образец инкубируют. После добавления реактивов образец меняет свой цвет. Затем спектрофотометром измеряется оптическая плотность окрашенного раствора. Насыщенность цвета прямо пропорциональна количеству остеокальцина в крови. Все этапы выполняются при помощи автоматического иммунохемилюминесцентного анализатора.
О чем свидетельствует низкое содержание остеокальцина в крови?
Остеокальцин в организме может быть понижен в результате развивающихся патологических процессов, среди которых выделяют следующие:
- Рахит у детей младшего возраста,
- Повышенное количество паратиреоидного гормона, и уменьшенное содержание кальция и кальцитонина,
- Синдром и болезнь Иценко-Кушинга, в период которых нарушается обмен гормонов коры надпочечников,
- Миеломная болезнь,
- Первичный билиарный цирроз,
- Показатели соматотропина ниже нормы,
- Нарушение работы паращитовидных желез, сопровождающиеся снижением её функции,
- Снижение уровня кальция из-за развития злокачественной опухоли.
Образование активной формы остеокальцина
Остеокальцин понижен лечение
Между тем, бывают обстоятельства, когда уровень описываемого белка в крови понижен. При беременности он более низкий в силу физиологических причин, поэтому подобные особенности гестационного периода можно опустить, не причисляя их к каким-либо нарушениям здоровья. А понижен остеокальцин в крови бывает еще и при таких состояниях:
- Рахит у маленьких детей;
- Высокая концентрация ПТГ (паратиреоидного гормона, паратгормона), но низкий уровень кальция и кальцитонина по причине формирования определенных патологических процессов;
- Гиперкортицизм – синдром и болезнь Иценко-Кушинга, причем, чем сильнее выражена симптоматика – тем более низкий уровень остеокальцина наблюдается в крови;
- Генералиованная плазмоцитома (миеломная болезнь);
- Первичный билиарный цирроз;
- Недостаточная продукция соматотропина (СТГ);
- Гипофункция паращитовидных желез.
Кроме перечисленных причин, снизить концентрацию GLA-протеина может применение глюкокортикоидов.
Снижение плотности костей – заболевание практически бессимптомное на ранних стадиях. Основная задача травматолога-ортопеда при диагностике остеопороза состоит в объективной оценке состояния пациента. Специалист выявляет факт патологии, находит причину болезни и дифференцирует потерю костной массы от других похожих или сопутствующих заболеваний, составляет прогноз на выздоровление.
В распоряжении врача:
- возможность клинического осмотра;
- аппаратная диагностика (рентген, УЗИ);
- лабораторная диагностика;
- генетические методы обследования.
Все они направлены на визуализацию макро- и микроархитектуры и выявление процессов, ведущих к снижению минеральной плотности костной ткани.
Клинический осмотр
На этапе диспансеризации терапевт может выявить группу с повышенным риском остеопороза. Из симптомов остеопороза врач может выделить кифотическую деформацию в грудном отделе позвоночника, заметное уменьшение роста пациента по сравнению с прошлым посещением. К клиническим маркерам остеопороза также можно отнести жалобы на боль в спине. Шанс попасть на прием травматолога есть:
- у женщин с преждевременной менопаузой;
- у людей с семейным анамнезом остеопороза;
- при частых переломах в возрасте до 45 лет;
- у пациентов с заболеваниями — провокаторами вторичного остеопороза;
- после приема ряда фармацевтических препаратов;
- при чрезвычайной худобе – анорексии, истощении, врожденной худобе с ИМТ меньше 20.
Если у человека два и более фактора риска, то вероятность остеопороза увеличивается на треть независимо от возраста.
Опрос подопечного помогает обнаружить дополнительные факторы риска:
- дефицит кальция в пище;
- недостаток облучения солнечным светом, а значит, и нехватку витамина Д;
- проблемы с желудком и кишечником;
- употребление алкоголя и курение;
- лечение глюкокортикоидами или гормонами;
- болезни желез и внутренних органов, ХОБЛ;
- длительную иммобилизацию или низкую физическую активность.
2. Рентгеновские признаки ОП
3. Лица старше 65 лет со снижением роста или грудным кифозом
2. Корсеты, протекторы бедра
3. При болях в спине ограничение времени в положении сидя
4. Комбинированные препараты кальция с витамином Д
5. Антирезорбтивные препараты (ЗГТ, бисфосфонаты, кальцитонин, стронция ранелат)
2. Лица, длительно принимающие глюкокортикостероиды
3. Комбинация нескольких факторов риска в возрасте старше 50 лет
5. Решение врача о назначении антирезорбтивных препаратов (ЗГТ, бисфосфонаты, кальцитонин, стронция ранелат)
2. Наличие соматической или другой патологии, потенциально опасной для развития ОП
3. Гипогонадизм (в том числе женщины в менопаузе)
4. Недостаточное потребление кальция
Больным с подозрением на остеопению или остеопороз назначается дальнейшее глубокое обследование. Часто болезнь на поздней стадии выявляют травматологи у пациентов с переломами или неврологи у пациентов с болями в области позвоночника.
Ортопед-травматолог или невролог дифференцируют остеопороз с онкологическими заболеваниями костей, травмами, остеомаляцией, фиброзной дисплазией, болезнью Педжета, периферической нейропатией. Основной базой для принятия решений в этом случае становится лабораторная диагностика.
Препятствием к раннему выявлению заболевания служат следующие «клинические мифы»
• при ХОБЛ остеопения встречается более чем у 40% пациентов, а при приеме системных глюкокортикостероидов частота остеопений достигает у них 85%;
• при ССЗ более чем в 68% случаев отмечается остеопения, а в 50% — диагностируется ОП
Методы диагностики
Более 70% прочности кости обеспечивается за счет минеральной плотности (МПКТ), остальные 30% перераспределяются между минерализацией, метаболизмом, макро- и микростроением, микроповреждениями. Важно выявить все пороки на ранних этапах развития болезни. С этой целью разработан ряд методов диагностики остеопороза.
Чаще всего остеопению и остеопороз при помощи обычных рентгеновских снимков обнаруживают при наличии переломов костей или деформации позвоночника. На этой стадии уже потеряно более трети костной массы. Повлиять же на процесс можно тогда, когда речь идет о потерях до 5%. Поэтому для раннего выявления остеопороза существуют более точные способы:
- ультразвуковые;
- изотопные (моно- и бифотонная абсорбциометрия);
- моно- и биоэнергетическая абсорбциометрия (DXA);
- количественная компьютерная томография;
- биохимический анализ крови;
- генетические исследования материалов.
Правила формулировки диагноза ОП
Ультразвук
Анализ минерального состава костей с помощью ультразвука позволяет выявить участки сниженной плотности. Такой тест на остеопороз основан на отражении ультразвуковых лучей от плотных органов. Внедрение в клиническую практику ультразвуковых аппаратов позволяет оценить механические свойства костной ткани. Прочность и упругость создают гиперэхогенную структуру изображения.
Местом тестирования методом ультразвуковой денситометрии (УД) обычно бывает пяточная кость и кончик указательного пальца. Практика показывает, что данное исследование более подходит для скрининга. Его рекомендуют проходить раз в 5 лет для раннего выявления проблемы женщинам старше 45 лет и мужчинам старше 50.
Радиоденситометрия
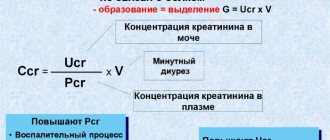
Точный диагноз устанавливают при обследовании определенных участков скелета путем биоэнергетической абсорбциометрии, которая считается «золотым стандартом» диагностики остеопороза. Двухэнергетическая рентгеновская абсорбциометрия нацелена на измерение МПКТ. Диагностику проводят для всего скелета, позвонков, парных участков или одной кости. Прибор сравнивает полученный снимок с эталонными и выдает два показателя Т и Z.
Т-индекс говорит об отклонениях от показателя пиковой плотности кости взрослого человека, а Z-индекс – об отклонении от нормы для данного возраста. В норме Т=1. Остеопения диагностируется при Т от -1 до -2,5, меньшая минеральная плотность квалифицируется как остеопороз. Если в анамнезе пациента имеется перелом при Т меньше -2,5, то остеопороз называют тяжелым.
Потеря костной массы затрагивает весь скелет человека, хотя и неравномерно. МПКТ определяют в местах, где переломы встречаются чаще всего. Это:
- поясничные позвонки;
- шейка бедра;
- дистальная область предплечья.
Женщинам в постменопаузе скорее всего оценят состояние позвонков, а пожилым людям (старше 65 лет) измерят МПКТ проксимального отдела бедра. DXA назначают для первичной диагностики остеопороза и оценки эффективности терапии. Повторно обследование проходят через год.
Обследование не опасно для здоровья, поскольку интенсивность облучения меньше, чем при обычном рентгене в 400 раз. Единственным противопоказанием может быть беременность.
К DXA не требуется особенная подготовка. Накануне лучше не принимать препараты кальция. Врачу сообщают о недавних обследованиях с применением бария. После сканирования выбранного участка пациент получает снимки и заключение.
Метод DXA имеет некоторые ограничения, которые компенсируются дополнительными исследованиями.
КТ-денситометрия
С помощью компьютерной томографии возможно определить пониженную плотность ткани и получить трехмерное изображение анатомической структуры участка скелета. Исследование позволяет изучить трабекулярную структуру кости.
Для обследования с помощью компьютерной томографии применяется периферический сканер с тонким лучом, позволяющий определить минеральный состав ткани. Анализ называется КТ-денситометрией и позволяет определить локальные изменения минерального состава.
Магнитно-резонансная томография была открыта в 1946 году. Исследование позволяет получить трехмерное изображение органов за счет регистрации радиосигнала, который получается за счет колебания атомов водорода водных тканей в магнитном поле. За данное открытие ученые получили Нобелевскую премию.
Для диагностики болезней МРТ применяется редко, хотя ее возможности безграничны. Анализ позволяет увидеть трабекулы костей очень четко. Данное свойство было применено при создании денситометров – приборов для определения степени остеопороза.
Единичные публикации в литературных источниках указывают на высокую эффективность исследования при определении плотности костной структуры. Очевидно, что с помощью МРТ возможна проверка структуры органов. Тем не менее исследование применяется редко из-за высокой стоимости процедуры.
Причины потери костной массы, как и сам остеопороз, не очевидны. Для их выявления потребуется провести биохимический анализ крови и генетические исследования тканей. Первый необходим для:
- проведения профилактических мероприятий в случаях с метаболическими нарушениями ремоделирования и резорбции костной ткани;
- прогнозирования скорости потери костной массы;
- оценки эффективности терапевтических методов.
На этом этапе диагностики остеопороза исключают остеомаляцию, костные метастазы, наследственные заболевания, выявляют причины вторичного остеопороза, устанавливают особенности метаболизма.
Медики в данном случае используют три группы биохимических маркеров патологии:
- Маркеры формирования костной ткани.
50 лет –нг/мл.
50 лет –нг/мл
ингибирует деятельность остеокластов и тем самым резорбцию костной ткани;
КТ-денситометрия
Какие причины повышения остеокальцина в организме?
Увеличение остеокальцина в анализе крови может быть спровоцировано такими состояниями:
- Ускоренный обмен веществ в структурах костной ткани,
- При остеопорозе во время постменопаузального периода,
- Хроническая почечная недостаточность, которая приводит к нефрогенной остеодистрофии и нарушению кальциевого обмена,
- Болезнь Педжета,
- Переломы костных структур,
- Нарушения в работе щитовидной железы, при которых повышается уровень активности гормонов – первичный гипертиреоз (токсический зоб, базедова болезнь) и вторичные изменения из-за опухолевых процессов в гипофизе,
- Гипофизарные патологии, при которых наблюдается чрезмерный синтез соматотропного гормона,
- Злокачественные образования костной ткани,
- Остеомаляция – снижение уровня минерализации костей,
- Прием медикаментов, в основу которых входит кальциферол, и его производящие, витамин B7, а также лекарственные препараты против эпилепсии.
Возможные заболевания
Непосредственные причины отклонений от нормы в анализе провоцируются патологиями:
- Гипопаратиреоз. При этом заболевании основной упор в лечении направлен на стабилизацию, а затем нормализацию уровня кальция и фосфора в крови. При гипопаратиреозе характерен дефицит паратгормона — гормона паращитовидных желез. Клиническая картина этого состояния сводится к нарушениям гормонального фона, связанным с превышением нормы присутствия в крови кальция и фосфора.
- Гипофункция щитовидной железы. Снижение функций щитовидной железы по производству важнейшего гормона — тирокальцитонина — провоцирует развитие остеопороза, артрита и прочих патологий суставов. Дефицит тирокальцитонина также приводит к заболеваниям сердечно-сосудистой системы. Если уровень гормона снижается до предельного уровня, то начинается процесс вымывания кальция из костной ткани, что и приводит к нарушению в работе сердца и сосудов.
- Печеночная недостаточность (билиарный цирроз). Недостаточность функций печени — тяжелое патологическое состояние. Синдром, который сопровождается поражением печеночных клеток и дисфункцией органа. Печень теряет компенсаторные возможности, частично утрачивает базовые функции. У пациента проявляются симптомы хронической интоксикации. Прогрессирующий билиарный цирроз может стать причиной печеночной комы, то есть полного отказа органа и обширного поражения продуктами распада всех систем организма, в том числе головного мозга.
- Остеопороз и атеросклероз. По количеству костного белка в организме пациента определяют скорость развития патологий и уровень обмена веществ в костных тканях, сосудах. На ранних стадиях заболевания показатели будут в норме, а при сильных нарушениях метаболизма — повысятся в несколько раз.
В данном случае выявить патологии щитовидной железы, диагностировать остеопороз необходимо, прибегнув к другим методам исследований.
Остеопороз – что это такое?
Остеопороз – это хроническое заболевание костной ткани, сопровождающееся повышенным уровнем ломкости костей из-за недостаточности ионов кальция. При остеопорозе выделяют такие симптомы: общая слабость, ночные судороги, пародонтит, болевой синдромом в пояснице, хрупкость и расслаивание ногтей.
Среди факторов риска развития остеопороза выделяют наследственный фактор, люди старшего возраста, женский пол, малоподвижный образ жизни, гормональные нарушения.
Остеопороз могут диагностировать у женщин в период менопаузы.
Это объясняется тем, что до этого момента на кости активно действовали женские половые гормоны – эстрогены, количество которых уменьшается в постменопаузальный период.
Какая связь между остеопорозом и образование атеросклеротических бляшек?
Стоит обратить внимание на то, что атеросклероз и остеопороз имеют много схожестей в своей этиологии, патогенезе, развитии, последствиям, а именно:
- Эти заболевания характерны для людей старшей возрастной группы.
- Начальные стадии имеют бессимптомное течение.
- Одинаковые факторы риска: курение, гиподинамия, пониженный уровень эстрогенов.
- Патофизиология развития обоих патологических процессов заключается в нарушении обмена кальция.
- Одинаковая гормональная регуляции и нарушения, которые характерны для остеопороза и атеросклероза.
- Лечебные препараты, которые выписывают при остеопорозе, благоприятно действуют на систему сосудов, а антиатеросклеротические лекарства могут оказать помощь при заболеваниях костной ткани.
Остеопороз
Диагностика остеопороза
Главным диагностическим исследованием остеопороза является анализ крови на остеокальцин, который могут назначить в разных случаях: для диагностики рахита у детей, при гиперкальциемическом синдроме, с целью исследования эффективности медикаментозного лечения остеопороза, женщинам во время менопаузы.
Для забора анализа берут венозную кровь. За сутки до сдачи анализа нельзя принимать жареную и жирную пищу, запрещено употреблять алкогольные напитки.
Также нельзя заниматься чрезмерными физическими нагрузками. Кровь сдается натощак, пациент должен не кушать на протяжении восьми часов как минимум. Перед этим назначаются инструментальные методы исследования: УЗИ, рентгенография.
Выделяют и другие маркеры остеопороза, анализы на которые необходимы для диагностирования данного заболевания:
- Щелочная фосфатаза, играющая не последнюю роль в фосфорно-кальциевом обмене,
- Ионизированный кальций,
- Кальций и фосфор в суточной моче,
- Кальцитонин,
- Паратгормон,
- Соматотропный гормон,
- Бета кросслапс – маркер костной резорбции,
- Остеопонтин сыворотки,
- Дезоксипролин – индикатор обмена веществ в костях, который обнаруживается в моче.
- Анализы у женщин включают в себя проверку уровня эстрогена.
Сдать необходимые анализы можно в лаборатории «Инвитро».
Остеопороз расшифровка результатов данных анализов проводится только врачом.
Остеопороз и его связь с атеросклерозом
Остеопороз напрямую связан с метаболическими нарушениями костной ткани. Однако известно, что эти нарушения чаще отмечаются у женщин – у них прочность костей более низкая от природы. И, если в репродуктивном возрасте защищать женскую костную систему берутся эстрогены, то с наступлением менопаузы, ввиду снижения их уровня, они теряют способность справляться с данной задачей.
Вероятно, многие пациенты уже заметили, что такие патологические состояния, как остеопороз и образование атеросклеротических бляшек на стенках кровеносных сосудов идут параллельно друг другу. Так какую же связь с атеросклерозом имеет прогрессирующее снижение массы костной ткани, нарушение ее микроархитектоники, усиление процессов катаболизма в костях? А вот какую:
- Риск обоих заболеваний очень заметно коррелирует с возрастом (самый низкий риск наблюдается у молодых здоровых людей);
- Отсутствие клинических проявлений в начальном периоде болезни (ни остеопороз, ни атеросклероз на первых порах симптомами болезни о себе не сообщают);
- Обе патологии создают высокую степень вероятности развития осложнений болезней сердечно-сосудистой системы, а также возникновения переломов при малейших травмах у лиц женского пола, достигших постменопаузы;
- Факторы риска их, в принципе, одни и те же – вредные привычки (в основном, курение), малоподвижный образ жизни, недостаток эстрогенов, которые защищают женщин до менопаузы;
- Патофизиологические основы данных патологических состояний также одинаковы – нарушение кальциевого обмена;
- Расстройство функций гормональных систем, которые регулируют обмен кальция, тоже идут в одном направлении;
- Многие медикаментозные препараты, предназначенные для лечения атеросклероза, оказываются полезными при остеопорозе (помогают сохранению минеральной плотности костей), а лекарственные средства, направленные на борьбу с остеопорозом, благотворно влияют на состояние кровеносных сосудов.
Вот такую связь с атеросклерозом имеет повышающий уровень остеокальцина в крови остеопороз.
Какое медикаментозное лечение необходимо назначить?
Лечебная терапия остеопороза включает в себя разные группы препаратов, которые нужно купить после назначения врача.
Среди них выделяют эстрогены для женщин, которые эффективно действуют и в последующем лишают необходимости женщина задаваться вопрос, как повысить уровень женских гормонов.
Также назначают селективные модуляторы рецепторов эстрогена, препарат кальцийсодержащий, бисфосфонаты.