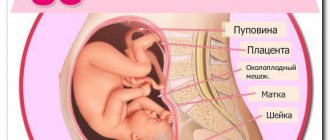
Явление расхождения костей и тянущая боль в области таза во время беременности знакомо практически каждой женщине, которая вынашивала ребенка. У некоторых боль слабее, терпеть ее можно, а иным с трудом удается поддерживать минимальную физическую активность. Однако нужно понимать, что этовременные изменения в опорно-двигательном аппарате, цель которых в том, чтобы создать условия для появления ребенка на свет.
Кости таза, в частности, лонные, подвздошные и седалищные, а также связки и хрящи «размягчаются» под воздействием гормонов. В этом участвует гормон релаксин. Благодаря этому кости подстраиваются под размеры головки малыша еще до родов. Все болевые ощущения сосредоточены именно в лонном сочленении, в народе это место называют лобком. Вне беременности тазовые кости поддерживают внутренние органы.
Когда назначают
В женском организме полость малого таза выполняет достаточно много важных функций: является вместилищем для внутренних органов и плода при беременности, амортизатором при ударах и падениях, а также за счет своей податливости способствует прохождению ребенка в процессе родоразрешения.
Сам таз представляет собой замкнутое кольцо, которое состоит из нескольких костей:
- двух седалищных;
- копчика;
- подвздошных парных;
- крестца;
- парной лобковой кости, образующей сочленение.
При этом хрящевые структуры лонного сочленения при беременности несколько размягчаются, чтобы обеспечить достаточную подвижность и расхождение тазовых костей в момент родов. Однако есть ряд признаков и жалоб, указывающих на развитие патологического процесса в области лобковых костей.
Стоит отметить, что не только беременность служит причиной развития симфизита или симфизопатии (расхождение костей). Заболевание может возникнуть вследствие дисплазии соединительной ткани, травм этой области, патологии почек, а также в результате дефицита витамина D и ионизированного кальция в крови.
Показания для назначения УЗИ лонного сочленения:
- Болезненные ощущения тянущего либо ноющего характера в районе лобка, возникающие в покое и при дозированных физических нагрузках по типу ходьбы, подъема по лестнице.
- Болезненность при пальпации области лонного сочленения.
- Отечный, деформированный или набухший лобковый сустав, а также патологические изменения в мягких тканях над ним.
- Нарушение походки по типу «утиной», скованность в движениях, особенно при отведении бедра кпереди и в сторону.
- Возможны боли при половом акте, расстройства мочеиспускания и дефекации.
- Наличие симфизита и большого количества родов в анамнезе.
- Крупный плод, переношенная беременность.
- Наличие врожденной или приобретенной патологии таза (плоскорахитический, простой плоский таз и т. п.).
В случае появления вышеперечисленных жалоб и признаков рекомендуется сделать УЗИ лонного сочленения, которое покажет наличие и степень поражения.
Сифмизит — факторы риска и признаки патологии
В центральной нижней части живота женщины располагаются лонные кости, соединенные волокнисто-хрящевым диском, — симфизом. В норме расстояние между лонными костями у не беременных не превышает 2 мм. Данное сочленение именуется лонным, оно неподвижно. В третьем триместре беременности организм женщины начинает постепенную подготовку к главному событию — родам, в связи с чем увеличивается выработка гормона релаксина. Именно благодаря ему тазовые кости могут подстроиться под головку малыша и «выпустить» кроху в окружающий мир. Данный гормон воздействует и на лобный хрящ. Зачастую дискомфорт появляется, когда релаксина вырабатывается слишком много, и хрящ становится излишне подвижным. Подвижность костей лонного сочленения, вызванная растяжением и воспалением хряща, определяется врачами как симфизит. Диагноз симфизит также ставится и при разрыве лонного сочленения.
Развитие симфизита провоцируют:
- Гормональные нарушения, в результате которых происходит чрезмерная выработка релаксина.
- Нехватка кальция — основного структурного элемента костной ткани.
- Недостаток коллагена, из-за чего связки и хрящи теряют свою эластичность, становятся более уязвимыми перед нагрузками.
- Немалую роль играет и наследственный фактор, определяющий многие патологии опорно-двигательного аппарата.
Среди основных факторов, повышающих вероятность возникновения симфизита, можно выделить:
- Тяжелое течение предыдущих родов.
- Большое количество родов.
- Вынашивание женщиной крупного малыша (вес ребенка 4 кг и более), многоплодная беременность.
- Узкий таз.
- Малая физическая активность как до беременности, так и во время вынашивания ребенка.
- Переношенная беременность.
- Врожденные патологии таза.
Как проводится диагностика
Для выполнения исследования от пациента не требуется какой-либо специальной подготовки. Достаточно просто выполнить утреннюю интимную гигиену.
Исследуемому необходимо лечь на кушетку в положение лежа на спине и не совершать резких движений. Врач наносит на датчик специальный гель на водной основе (чтобы не создавалась воздушная прослойка), после чего устанавливает преобразователь в лобковую область. Ультразвуковые волны отражаются от мягких тканей человека и «выдают» эхо-картину на мониторе аппарата.
Как правило, исследование не занимает много времени и является совершенно безболезненным и безопасным.
Патологию определит диагностика
Как можно определить, является ли ваша боль в паху нормой или это первые признаки патологии? Прежде всего, вы должны рассказать о своих опасениях врачу гинекологу. Он обязательно проведет необходимые исследования.
Например, если расстояние между костями достаточно большое, то это специалист обнаружит пальпацией. Но чаще всего потребуется провести аппаратное исследование. Обычно речь идет об УЗИ в отношении лонного сочленения, по которому дается заключение. На его основании проводится лечение патологии.
Вот что определяет исследование:
- степень расхождения между костями;
- наличие воспалительного процесса.
Иногда может наблюдаться артроз лонного сочленения. Это достаточно серьезное заболевание. Кстати, оно может проявляться и вне беременности, хотя одной из причин его возникновения является гормональный сбой.
А он, как известно, характерен при вынашивании ребенка. Как узнать о недуге? Для этого врач назначает рентген лонного сочленения. На снимке специалист определит, как саму патологию, так и место ее локализации.
Но при беременности этот вид исследования назначают только в крайнем случае, поскольку рентгеновские лучи опасны для малыша. Рентген определяет размеры таза женщины и головки плода. Эти сведения помогут ответить на вопрос, как рожать – естественным путем или кесаревым сечением.
После родов, если у женщины были признаки патологии, обязательно назначается МРТ и КТ. С их помощью решается две проблемы – оценивается состояние пациентки и выявляются новые патологии, если такие присутствуют.
Нормы результатов и отклонения
В ходе УЗИ лонного сочленения врач выполняет замеры расхождения симфиза, а также оценивает состояние связочного аппарата и рядом расположенных мягких тканей (исключаются разрывы мышц, связок, гематомы и т. д.).
Нормальной считается ширина лонного сочленения, которая не превышает 6 мм. При этом ряд исследований указывает на то, что для беременных на позднем сроке допустимо увеличение этих цифр до 8-9 мм.
Степени симфизита согласно международным стандартам:
- Первая степень – расширение на 6-8 мм.
- Вторая степень – расхождение между верхними ветвями лобковых костей составляет 8-10 мм.
- Третья степень характеризуется тем, что область сочленения лона имеет расхождение в 10 мм и больше.
Расшифровка ультразвукового исследования
Норма по УЗИ расширения лонного сочленения во время беременности состоит в пределах 6 миллиметров. Если расхождение костей более 6-ти и до 8-ми миллиметров, то регистрируется первая степень патологии. При диагностировании щели до десяти миллиметров — фиксируется 2-ая степень, последняя — диагностируется при отклонениях более 10 мм.
I и II фазы расхождения симфиза, характеризуются приемом медикаментозных препаратов с большим содержанием кальция и витаминов. Рекомендуется длительные прогулки под солнцем, источником витамина Д, врачи назначают использование бандажа, чтобы исключить преждевременную родовую активность. Роды при такой патологии в основном проходят естественным способом без осложнений.
III степень отклонения, когда расширение достигает размеров более 1-го см, вызывает выраженную хромоту и боли при ходьбе. Существует высокий риск полного разрыва, беременной также назначают прием кальций содержащих лекарств, поливитаминов и использование поддерживающего бандажа. Роды часто проходят планово и с помощью кесарева сечения. После рождения младенца врачи не отменяют препараты еще некоторое количество времени, рекомендуется постоянное использование бандажа и регулярно проходить УЗИ симфиза. Крайне редко может быть применено хирургическое вмешательство для восстановления функциональности костной структуры.
Что делать, если обнаружили симфизит
Ввиду того, что симфизит в основном встречается у беременных, по результатам УЗИ лонного сочленения, данным объективного осмотра (в частности, размеры таза) и показателям ультразвукового обследования плода (количество околоплодных вод, многоплодная беременность или нет, предполагаемая масса будущего ребенка) решается тактика ведения беременности и предстоящих родов.
Врачи настоятельно рекомендуют женщине ограничить физические нагрузки (исключить подъем тяжестей и по возможности – восхождение по лестницам), как можно больше времени проводить в положении лежа. Также назначается прием поливитаминных комплексов, препаратов кальция и широкое бинтование тазовой области.
Вплоть до самих родов беременные должны:
- посещать специальные курсы ЛФК;
- носить тазовый бандаж;
- питаться продуктами, которые богаты витаминами и микроэлементами;
- стараться избегать длительного сидения.
В более тяжелых случаях женщины госпитализируются в отделение патологии беременных и постоянно находятся под наблюдением врача-гинеколога и травматолога, а также получают специализированное медикаментозное и физиотерапевтическое лечение.
Выбор между естественными родами или путем кесарева сечения зависит от степени расхождения симфиза, общего состояния беременной (есть ли гестозы или другая патология), а также от размеров плода. В случае первой степени симфизита, нормального веса плода, отсутствия ранних и поздних гестозов, а также обострения каких-либо фоновых заболеваний у матери – роды возможны физиологическим путем. В остальных случаях врачи, как правило, склоняются к кесареву сечению.
Симптомы симфизита
Коварность симфизита в том, что часто боль чувствуется субъективно. К примеру, у женщины может быть серьезное расхождение костей лонного сочленения, а она при этом испытывает слабую боль. Но чаще, наоборот, даже малейшее расхождение дает о себе знать сильными болевыми ощущениями. Поэтому при симфизите при беременности очень важно наблюдение в динамике.
По каким признаками обнаруживается воспаление в лонном сочленении?
- Боль тянущая или периодически стреляющая в области лобка;
- Женщине сложно отвести бедро в сторону, повернуться, встать с кровати;
- Боль при ощупывании в подвздошно-крестцовой области;
- Характерная походка беременных «уточкой», особенно после родов;
- Болевые ощущения при движении и их отсутствие в покое.
Подобные ощущения в слабой форме сопровождают всех беременных, их диагностируют как норму. А вот если у беременной женщины наступают исключительно сильные болевые ощущения, сложно двигаться и невозможно дотронуться до костей таза, то в этом случае уже говорят о воспалительном процессе лонного сочленения.
Эти симптомы обычно появляются в последние недели перед родами.
Однако у некоторых беременных женщин дисфункция лонного сочленения может дать о себе знать на ранних сроках, во втором и даже в первом триместре.
Растяжение средней и сильной степени тяжести, разрыв могут дать о себе знать и во время и после родов. Женщина может испытывать боль от абсолютно любого движения. Чаще говорят о том, что сложно самостоятельно встать, подняться и спуститься по лестнице, сесть на стул.
На обычных плановых УЗИ-скринингах врач проблемы расхождения лонного сочленения не смотрит. Однако если боль сильная, то лечащий врач может назначить дополнительный УЗИ. Во время этого сеанса УЗИ будет со всех сторон оцениваться состояние костей таза, лонного сочленения.
Особенности проведения
Ультразвуковое сканирование ТБС выполняют в тот период, когда у новорожденных младенцев отсутствуют колики в животе, аллергическая реакция и болезненные ощущения в деснах. Кроха должен быть сыт, однако манипуляции медицинских специалистов могут способствовать его возбуждению – для того, чтобы избежать регуритации (срыгивания), диагностику выполняют спустя полчаса после кормления.
Беспокойство грудничка и его излишняя двигательная активность приводят к тому, что результаты исследования будут некорректны. Для проведения УЗИ ребенка укладывают на жесткую поверхность, исследуемую конечность разворачивают на 30º. В ходе процедуры измеряют величину углов, которые позволят оценить диспластические изменения в ТБС по таблице Графа:
- α-угол обозначает уровень гребня подвздошной кости;
- β-угол – размер хрящевого покрытия вертлужной впадины.
Перед выполнением ультразвукового сканирования взрослому пациенту не нужно специально готовится к процедуре – достаточно иметь при себе направление и полотенце, которым удаляют остатки геля, облегчающего скольжение ультразвукового датчика и улучшающего визуализацию тканей.
Для выполнения всех диагностических манипуляций пациенту необходимо снять или приспустить нижнее белье
Изучение анатомических структур ТБС проводят в следующих плоскостях:
- Передней – датчик устанавливается параллельно вертикальной оси тела. Это позволяет визуализировать переднюю поверхность головки бедра, крылья подвздошной кости, паховые лимфатические узлы и элементы связочно-мышечного аппарата.
- Задней – для осмотра состояния седалищного бугорка, поверхностей хрящей и ягодичных мышц больного просят лечь на бок и подтянуть ноги к животу.
- Медиальной – для изучения состояния сгибающих мышц и суставных связок пациенту необходимо согнуть в колене и отвести наружу нижнюю конечность.
- Латеральной – для оценивания выступающих поверхностей берцовой кости и сумки большого вертела больному нужно повернуть бедро внутрь.
Выбор варианта обследования выбирает врач-сонолог на основании предварительного диагноза и локализации пораженных участков. Продолжительность процедуры составляет 15–20 минут.
Показания и противопоказания к процедуре
Размягчение лонного сочленения — физиологическое изменение в организме женщины при беременности. Иногда физиология перерастает в патологический процесс, и возникает чрезмерное расхождение костей таза, при этом пациентку беспокоят неприятные симптомы.
Пройти УЗИ лонного сочленения рекомендуется в следующих случаях:
- Болевые ощущения в пораженной области, которые отдают в низ живота, промежность, ногу и поясницу.
- Боль во время движения. Неприятные симптомы возникают при подъеме со стула или по лестнице, при ходьбе и стоянии, во время наклона вниз. Болевые ощущения пропадают во время отдыха.
- Слабость, общая утомляемость, судороги мышц и ухудшение общего самочувствия во время беременности.
- Изменение характера походки. Во время движения могут возникать пощелкивания и скрежет.
- Полное нарушение подвижности, характерное для разрыва лонного сочленения.
- Если женщина страдала от патологии симфиза во время предыдущих беременностей.
Противопоказаний к процедуре нет. Исключением является ситуация, когда кожные покровы над пораженной зоной сильно травмированы. Сначала следует вылечить высыпания или раны, а затем проходит УЗ-сканирование.
Методы диагностики и лечения
Для цитирования: Логутова Л.С., Чечнева М.А., Лысенко С.Н., Черкасова Н.Ю. Ультразвуковая диагностика состояния лонного сочленения у женщин // РМЖ. Мать и дитя. 2020. №1. С. 42
Актуальность
Определенное место в структуре аномальных родов занимает патология костного таза. Патологическое расширение или появление болевых ощущений в симфизе классифицируют как дисфункцию лонного сочленения (ЛС) (симфизиопатия, симфизит).
Данное осложнение, возникающее во время гестации, рассматривают в структуре синдрома тазовых опоясывающих болей при беременности (Pregnancy-related pelvic girdle pain (PPGP)).
При обследовании большой популяции женщин доказано, что до 50% беременных испытывают тазовые боли, которые могут являться следствием изменений сочленений таза, чаще лонного, и требуют дополнительного обследования.
Несмотря на невысокую частоту встречаемости, грозным осложнением родового акта при симфизиопатии остается разрыв ЛС, восстановление функции тазовых сочленений занимает до 5 мес. после родов.
Травма ЛС может сопровождаться разрывом одного из крестцово-подвздошных сочленений, повреждением смежных органов [3]. Частота этого осложнения невелика исторически и в настоящее время.
В последние десятилетия расхождения и разрывы ЛС встречаются, по данным разных авторов, от 1:380 до 1:3400 родов [4–6].
ЛС образуется посредством волокнисто-хрящевой межлобковой пластинки (lamina fibro-cartilaginca interpubica или Discus interpubicus) и волокнистых связок: сверху — lig. pubicum superius, снизу — lig. arcuatum pubis, спереди — lig. fibrosum ant. и сзади — lig. fibrosum post [7].
Одно из наиболее детальных описаний морфологии и структуры ЛС приведено М. Ф. Айзенбергом в 1962 г. По его данным, ЛС «обладает половыми особенностями и имеет индивидуальные различия. Наблюдаются все виды соединений — от синхондроза до настоящего сустава.
Особенности строения и состояния ЛС… у женщин… безусловно… находятся в тесной связи с эндокринными и функциональными процессами, происходящими в организме». Морфологически хрящевая межлобковая пластинка неоднородна — большая часть ее представлена гиалиновым хрящом, по периферии от межлобковой щели расположена зона фиброзного хряща.
Половой и гендерный диморфизм структуры ЛС, а также возрастные изменения подтверждают последние литературные данные [9].
N. Lottering и M. S. Reynolds (2013 г.) констатируют возрастные изменения структуры и зон оссификации ЛС при его трехмерной КТ-реконструкции [10].
Патогенез изменений ЛС, в частности при беременности, нельзя назвать досконально изученным.
Вследствие разрыхления симфиза во время беременности полость в межлобковой хрящевой пластинке может увеличиться до значительных размеров, иногда с расхождением костей симфиза на 1–2 см.
Некоторые авторы полагают, что это явление и у беременных можно рассматривать и с точки зрения нарушения обмена веществ, и трактовать как начальные стадии остеомаляции.
Нарушения структуры и функции ЛС могут происходить под влиянием и других этиологических факторов (сифилис, tbc, желтуха, геморрагический диатез, артрит) [8].
Специалисты по спортивной медицине полагают, что поражения симфиза — результат травмы связочного аппарата тазового кольца и мышц бедра и поясницы [15].
Существует теория мышечного спазма в генезе симфизиопатии, который может быть обусловлен нарушениями метаболизма кальция.
Методы диагностики
До недавнего времени «золотым стандартом» в диагностике изменений ЛС считались рентгенологические методы.
Во время беременности предпочтение отдается ультразвуковой диагностике ЛС (рис. 1). Магнитно-резонансная томография используется в основном в спортивной медицине. Преимуществами ультразвукового метода являются доступность, возможность оценить не только степень расхождения ЛС, но и, в отличие от рентгенологического метода, определить состояние мягких тканей, связочного аппарата.
Ультразвуковой метод исследования ЛС у беременных, предложенный в течение последних 20 лет рядом авторов для диагностики и прогноза при симфизиопатиях, в основном сводится к измерению ширины симфиза.
Сам по себе этот показатель не отражает степень патологических изменений в симфизе, а также плохо или совсем не коррелирует с клиническими проявлениями и жалобами и не позволяет спрогнозировать самое грозное осложнение симфизита — расхождение или разрыв лона в родах.
В результате проведенного исследования мы можем предложить новые ультразвуковые симптомы, отражающие структурные изменения ЛС при симфизите у беременных, перспективные в плане их использования для дифференциальной диагностики.
Материалы и методы
1 группа — беременные и родильницы без клинических признаков дисфункции ЛС:
- 1А — при доношенном сроке беременности (n=30) — проведено однократное УЗИ ЛС;
- 1В — первобеременные женщины (n=27) — динамическое наблюдение;
- 1С — повторнородящие беременные женщины (n=30) — динамическое наблюдение;
- 1D — после родов (n=18).
2 группа — небеременные женщины фертильного возраста (n=30) без клинических проявлений патологии ЛС.
3 группа — 60 беременных с клиническими проявлениями симфизита.
При сагиттальном сканировании ЛС представляет собой овальное образование неоднородной структуры с четко выделяемым «ядром», включающим в себя гиперэхогенные и гипоэхогенные участки.
По наружной поверхности хрящевого пояса в большинстве случаев удается дифференцировать по верхнему краю lig. pubicum superius, снизу — lig. arcuatum pubis, спереди — lig. fibrosum anterior и сзади — lig.
fibrosum posterior (рис. 2).
В структуре хрящевого пояса могут обнаруживаться гиперэхогенные включения округлой или неправильной формы, единичные или сгруппированные — зоны оссификации (рис. 3).
Линейные размеры ЛС у женщин при ультразвуковом исследовании представлены в таблице 1.
Как и другие исследователи, мы увидели, что во время беременности происходит увеличение ширины ЛС, при этом более значительно в верхних отделах хряща. Ширина симфиза в верхней трети у беременной женщины была в среднем в 1,45 раза больше, чем в нижней (1,23–1,70 раз).
1) минимальный диастаз лонных костей в группах 1 °C и 1B достоверно не различался (5,4±1,3 (3,7–8,0) мм против 5,4±1,0 (3,8–8,2) мм; p=0,83);
2) максимальный диастаз в группах 1B и 1 °C также достоверно не различался (6,2±1,7 (3,5–10,0) мм против 4,5±9,0 (3,4–9,0) мм; p=0,76);
4) визуализация «апофиза» у 33,3% в группе 1B (43,3% — в группе 1 °C);
5) единичные гиперэхогенные включения в структуре симфиза у 48% в 1B группе (у 93% — в группе 1 °C);
6) сгруппированные гиперэхогенные включения у 22% в группе 1B (40% — в группе 1 °C);
7) толщина верхней связки ЛС в группе 1B составила справа 3,8±1,02 мм, слева — 3,8±0,98 мм (p=0,98); в группе 1 °C — справа 4,2±1,0 мм, слева — 4,4±1,0 мм (p=0,46).
При измерении верхней связки в середине над симфизом последняя утолщена у женщин группы 1 °C (7,8±1,7 мм против 6,6±1,5 мм) (p=0,01).
В качестве дополнительного метода исследования нами была изучена эхоплотность хрящевой межлобковой пластинки у женщин.
Построение гистограмм плотности тканей ЛС у всех обследованных пациенток проводилось в одинаковых режимах сканирования. Проведено измерение эхоплотности межлобкового хрящевого диска в различных зонах.
Таким образом, относительная эхографическая плотность фиброзного «ядра» ЛС выше плотности гиалинового хряща.
В результате исследования нами обнаружено, что к концу беременности ЛС претерпевает следующие изменения: умеренный диастаз лона относительно лона небеременных женщин, увеличение эхоплотности хрящевого диска — как гиалиновой, так и хрящевой части.
Наибольший интерес представляет исследование 3 группы — пациенток с клиническими проявлениями дисфункции ЛС во время беременности.
признаки расхождения лона, выявлены в 2 (3,3%) наблюдениях (рис. 4). Результаты измерений представлены в таблице 3.
Как видно из представленного материала, средние значения линейных размеров симфиза не имеют достоверных различий в разных клинических группах, за исключением ширины симфиза. В этом результаты исследования не противоречат ранее представленным литературным данным.
Когда проходят УЗИ лонного сочленения
Диагностику лонного сочленения проводят за наличия даже одного из вышеприведенных факторов риска. Пациентку при этом зачисляют к группе риска. Обязательным является выполнение клинического и ультразвукового обследования за период беременности в динамике. То есть УЗИ проводят:
- На начальном этапе беременности;
- Посреди беременности;
- За 7-10 дней до рождения ребенка.
Зависимо от результатов исследования специалист дает рекомендации по проведению родов. Кесарево сечение назначают тогда, когда при беременности в средине срока, а также за 7-10 дней до рождения малыша, увеличиваются болевые ощущения, охватывающие район таза. Существенным показанием к назначению кесарева сечения выступает заметное увеличение диастаза лонного сочленения. Когда расхождение лобковых костей более 10 мм.
После любых родов назначают прохождение рентгенологического исследования лонных костей. Его необходимо провести за период с первых по третьи сутки.
Расшифровка полученных результатов
Полученные значения УЗИ тазобедренных суставов у детей принимаются за норму, а развитие тазобедренного сочленение происходит в соответствии с возрастом, если эхогенность бедренной кости и вертлужной впадины повышена. На экране осцилографа они визуализируются в виде белых пятен, а бедренная головка и ткани гиалинового хряща выглядят, как тёмные, немного размытые участки. Чем старше ребенок, тем более выражены контрастные очертания тазобедренного сустава из-за сформировавшихся очагов окостенения. Расшифровкой полученных значений занимается врач-диагност, проводящий измерение углов, получившихся после начертания линейных отрезков на снимках. При соединении нижней части малой седалищной мышцы с подвздошной костью должны получаться только прямые линии, а гиалиновых хрящевых структур с вертлужными впадинами — изгибающиеся. При перекрещивании линий в таких проекциях происходит образование альфа- и бета-углов, измеряющихся диагностом по методу Графа. Для нормы характерны следующие цифровые параметры:
- альфа-угол более 60°, образующийся изгибами и горизонтальными прямыми, указывает на правильное формирование и отвердевание поверхностей вертлужных впадин;
- бета-угол менее 55° обозначает степени развития хрящевых зон в вертлужных впадинах и соответствует норме.
Отклонениями от нормы при УЗИ тазобедренных суставов считаются альфа-углы с величинами 39-40°. Такие параметры диагностического исследования обозначают наличие у ребенка подвывиха сочленения. При значении альфа-угла менее 43° у детей выявляется дисплазия тазобедренного сустава. Бета-углы при этих заболеваниях практически всегда более 77°.
У взрослых пациентов за норму строения тазобедренного сочленения принимается повышенная эхогенность вертлужной губы, волокнистое расположение связок синовиальной капсулы, отсутствие визуализации синовиальной оболочки. Расстояние от шейки бедра до суставной капсулы в норме 0,6-0,9 см. Основной задачей врача при обследовании взрослых становится проведение дифференциальной диагностики, позволяющей отделить внутрисуставную патологию от внесуставной. Это помогает врачу выбрать тактику лечения и лучшие препараты. Какие внутрисуставные патологии выявляются ультразвуковым исследованием:
- наличие выпота в суставной полости, или синовит. На скопление посторонней жидкости указывает утолщенная суставная капсула. Проводится сравнение толщины этого структурного элемента с подобным в здоровом суставе. Если разница составляет более 0,2 см, то синовиальная суставная сумка функционирует неправильно. На полученных изображениях измеряется длина линии, соединяющей суставную капсулу и шейку кости бедра. Значения выше 1 см позволяет установить развившийся синовит;
- присутствие инородных фрагментов в синовиальной жидкости. Такому патологическому состоянию обычно предшествуют переломы, отрывы частиц хрящей или костей. Причиной появления мельчайших инородных тел становятся остеоартрит, сопровождающийся острым или хроническим воспалительным процессом. Посторонние частицы проникают суставную сумку, визуализируются на полученных снимках в виде внутрисуставной подвижной гиперэхогенной структуры;
- формирование ложного сустава. При замедленном сращении отломков образуются неправильные посторонние сочленения. Их формирование провоцирует хирургическая репозиция костных отломков при помощи различных фиксирующих конструкций при закрытых переломах бедренных костей, осложнение которой стало нагноение, остеомиелит. УЗИ тазобедренного сустава выявляет ложные суставы. Признаками их образования становятся прерывистые очертания костных структур с неровными мозолями. Хорошо визуализированы и зоны воспаления, отечности расположенных поблизости мягких тканей.
Ультрасонография назначается для выявления некротических изменений в бедренной головке — патологии, чаще поражающей мужчин. Заболевание протекает быстро и тяжело, становится причиной снижения трудоспособности и инвалидизации. Проведение УЗИ тазобедренного сустава позволяет определить патологию на начальной стадии и сразу приступить к лечению. При некрозе в симптоматике преобладают болевые ощущения, атрофическое поражение мышц, ограничение объема движений и нарушение походки. При расшифровке результатов УЗИ на заболевание указывают нарушение симметричности контуров сустава, сужение суставной щели, неровные очертания головки.
Анатомические особенности сочленения
Тазобедренный сустав образовывает головка бедренной кости, которая входит в вертлужную впадину – углубление подвздошной кости, являющейся частью костей таза. Их поверхности покрывает толстая хрящевая ткань, которая обеспечивает безотказное функционирование сочленения – удержание корпуса человеческого тела в вертикальном положении, двигательную активность туловища и нижних конечностей.
Структуру тазобедренного сустава составляют мощные костные и мягкие ткани – связки, мышцы, сосуды и сухожилия, которые участвуют в разнообразных движениях человеческого тела
Благодаря функции тазобедренных суставов человек имеет возможность ходить, выполнять бытовые обязанности, заниматься профессиональной деятельностью и спортом. Развитие в структуре ТБС патологических изменений приводит к появлению дискомфорта и болевого синдрома – эти ощущения могут возникать как у пожилых, так и молодых людей. Если определить их причины невозможно при ощупывании и визуальном осмотре, врач назначает сонографию.
Своевременное проведение диагностической процедуры позволит поставить корректный диагноз и провести успешное лечение.
Самое важное про УЗИ
Ультразвуковое исследование или сонография назначается при подозрении на травмы или болезни сочленений. Этот метод диагностики помогает определить изменения в мягких тканях, хрящах и костях с помощью ультразвуковых волн. УЗИ тазобедренного сустава у взрослых обычно используют для комплексного обследования организма.
Показания к проведению
УЗИ тазобедренного сочленения определяет состояние хряща, сухожилий, мышц и мягких тканей. Чаще всего его назначают при жалобах пациента на боль, дискомфорт и нарушения двигательной активности в суставе.
Основные показания для проведения ультразвукового исследования тазобедренного сустава (ТБС):
- Наличие травм, в том числе застарелых;
- Спазмы в ягодичных и бедренных мышцах;
- Болезненность в суставе в покое или при ходьбе;
- Ограниченность амплитуды движений;
- Болевой синдром;
- Отеки в тазобедренной области;
- Характерный хруст сочленения;
- Укорачивание одной конечности;
- Наличие заболеваний, способных спровоцировать осложнения: системная красная волчанка, ревматоидный артрит.
Интересно!
У данного метода диагностики нет противопоказаний, его можно применять беременным и кормящим женщинам. Также проводится УЗИ тазобедренного сустава у детей любого возраста.
Показания для проведения УЗИ тазобедренного сустава
Преимущества способа исследования
Несмотря на разнообразие методик диагностики, у УЗИ имеется ряд преимуществ, которые отличают его от остальных. Основные плюсы ультрасонографии:
- Безопасность. Может применяться беременными, детьми и людьми с имплантатами и протезами;
- Безболезненность. Это особенно важно для проведения исследования у детей;
- Не инвазивность. Метод не требует введения никаких веществ в кровь, поэтому кожные покровы не повреждаются;
- Информативность. Отслеживает состояние организма в реальном времени;
- Доступность. Имеет относительно невысокую стоимость, аппаратура для диагностики имеется в большинстве медицинских учреждений.
Внимание!
Рекомендуется проводить ультразвуковую диагностику один раз в два месяца.
Стоимость УЗИ для взрослого
В государственных поликлиниках, больницах, а также в коммерческих клиниках можно пройти сонографию. Стоимость диагностики зависит от используемого оборудования и статуса медицинского учреждения. В среднем цена УЗИ тазобедренного сустава составляет до 1500 рублей.
Чем опасен разрыв симфиза?
Симфизиолиз дает о себе знать перед родами, во время родов или сразу после них. Родильница не может поднять ноги, самостоятельно встать с кровати (только боком), совершить подъем по ступеням, а порой – вообще двигать конечностями в нужном объеме. Любая физическая активность причиняет боль.
Симфизиопатия, хоть и доставляет массу неудобств, не угрожает здоровью и жизни. А вот разрыв лонного сочленения при родах – это уже травма, перелом таза.
- Если кости разошлись на 2 см, то такой перелом стабилен и редко вызывает осложнения.
- А если расстояние между краями разорвавшегося симфиза составляет 5 см и более – это прямая опасность для здоровья.
Края костей могут повреждать мочеиспускательный канал, мочевой пузырь, клитор. В районе суставов могут возникать кровоизлияния, что приведет впоследствии к артритам. Поэтому такие разрывы нужно лечить путем хирургического вмешательства. К счастью, подобные случаи бывают очень редко.
Что показывает диагностика?
УЗИ суставов показывает, что происходит с ними в данный момент. С помощью обследования можно выявить травмы, патологии, кисты, дегенеративные и воспалительные процессы. Рассмотрим более подробно каждый пункт.
Патологии в суставах
УЗИ суставов делают также с целью выявления патологий. Это могут быть трансформации после операций, воспалительных процессов, дистрофические изменения.
По результатам обследования могут выявить неоднородность структуры, гиперэхогенные образования, отеки, смещение связок и тканей. Эти изменения могут говорить о дегенеративных процессах.
Выявление кисты
Киста – это полая опухоль, как правило, заполненная жидкостью. С помощью УЗИ можно выявить кисту в суставах, оценить ее развитие. Чаще всего удаление кисты возможно только с помощью хирургического вмешательства. При отсутствии должного лечения она может разрастаться и/или перейти в злокачественную опухоль.
Травмы
Травмирование суставов может произойти по разным причинам: падение, высокая нагрузка, неловкое движение. Во время УЗ-диагностики можно выявить последствия этих травм: разрыв связок, сухожилий, гематомы.
Дегенеративные процессы
Факторами развития дегенеративных заболеваний являются остеопороз (снижение плотности костных тканей) и износ сустава с последующим разрушением хрящей. Подвержены этим процессам в основном люди пожилого возраста. В дальнейшем возникают различного рода артрозы. На УЗИ хорошо видно эти процессы, состояние суставов (например, сужение щели между суставами, неровности).
Воспаление суставов
Воспаление – нормальная реакция организма на попадание в него болезнетворных бактерий. При любых проявлениях воспалительных процессов в суставах (боль, отек, покраснение, ограничение подвижности, хруст, повышение температуры) необходимо незамедлительно обратиться к врачу для прохождения обследования и получения необходимого лечения. Запущенные воспалительные процессы приводят к хроническим заболеваниям (подагра, различные артриты) и даже к инвалидности. Во время проведения УЗИ суставов и конечностей на воспаление указывает свободная жидкость в них.