Первая помощь
От того, была ли оказана доврачебная помощь пострадавшему, зависит скорость выздоровления и количество развившихся осложнений. Человека следует сразу уложить на твердую поверхность, обеспечить покой травмированному плечу. Достигнуть этого можно с помощью позиционирования руки в положении отведения — локоть нужно немного согнуть и подложить под него валик или свернутую ткань. Полностью зафиксировать сустав позволит повязка для поддержания верхней конечности в отведенном положении. Это треугольная косынка, в середину которой помещается предплечье, а концы завязываются узлом на задней поверхности шеи. Помимо иммобилизации руки, основной задачей доврачебной помощи становится улучшение самочувствия пострадавшего. Что можно сделать для снижения выраженности боли:
- приложить к плечу пакет со льдом, обернутый плотной тканью, для профилактики обморожения. Максимальное время наложения холодового компресса — 15 минут каждый час. Процедура помогает не только устранить боль, но предупреждает распространение воспалительного отека на здоровые суставные структуры;
Холодный компресс и иммобилизация пострадавшей руки — меры первой помощи.
- дать пострадавшему таблетку (1,5 при острой боли) любого противовоспалительного нестероидного средства — Диклофенака, Нимесулида, Ибупрофена, Найза, Кеторола. Можно также развести в 100 мл воды пакетик Нимесила.
При острых болях необходимо вызвать бригаду «Скорой помощи». Это характерный симптом сочетанного поражения сустава, поэтому пострадавшего госпитализируют для обследования и проведения хирургической операции. Если человек жалуется на боли слабой или средней выраженности, то сразу после фиксации руки его следует доставить в травмпункт для вправления плечевого сустава.
Привычный вывих плечевого сочленения: инъекция обезболивающего перед вправлением.
Показания к проведению
В клинической хирургии, ортопедии, неврологии и терапии различные патологии плечевого сустава встречаются достаточно часто. Как правило, пациенты обращаются к специалистам с жалобами на боль, ухудшение подвижности сустава, резкую отечность, сопутствующие неврологические явления.
Источниками таких состояний могут стать следующие заболевания:
- травматические повреждения (переломы, вывихи);
- воспалительные заболевания;
- дегенеративно-дистрофические процессы;
- патологии кровеносных сосудов или нервов;
- наличие метастазов в структурах сустава.
При каждой из многочисленных патологий необходима быстрая и правильная диагностика, которая способна точно показать, какие структуры плечевого сустава повреждены, каким именно процессом и какова тяжесть этих повреждений.
Осмотр пациента, сбор всех жалоб и анамнеза дают, разумеется, огромное количество информации, на основании которой врач выставляет предварительный диагноз. Но многие патологии имеют схожие симптомы и характеристики течения, поэтому их необходимо быстро дифференцировать, то есть исключать наличие одних заболеваний и уточнять какое-то одно, действительно имеющееся у конкретного пациента.
Для этого и необходимы различные способы дополнительной диагностики. Важнейшую роль играют лабораторные методы, исследующие кровь, мочу и другие биологические среды организма, которые отражают реакцию внутренних органов и систем на негативные изменения в плечевом суставе. Но есть способы, позволяющие «воочию» увидеть, что за болезнь «гнездится» в нем, как она изменила и продолжает нарушать его структуру, а также отметить, насколько эффективно назначенное лечение и какими темпами происходит процесс выздоровления.
К таким способам относится, прежде всего, рентгенологический метод, который можно назвать самым традиционным и проверенным временем, востребованным и доступным. Сделать рентген бывает необходимо практически при всех патологиях плечевого сустава, этот метод помогает докторам получать максимум диагностической информации и назначать своевременную и грамотную терапию.
Народные средства при вывихах голеностопа
При вывихе голеностопного сустава есть возможность воспользоваться проверенными рецептами народной медицины. Они помогут избавиться от чрезмерных отёков, болевых ощущений и гематом на месте травмы:
- Компресс из 5 граммов соли и 100 граммов 9% уксуса;
- Примочки из настойки чистотела, календулы, череды и пижмы;
- Можно сделать мазь, которая состоит из порошка камфоры, нашатырного спирта, небольшого количества хозяйственного мыла, лампадного масла и скипидара.
Вместо получения такой травмы, лучше её предупредить. Для этого необходимо не переусердствовать с физическими нагрузками. В рацион питания следует включить продукты, которые содержат большое количество кальция. Можно восполнить недостаток этого микроэлемента при помощи приёма специальных витаминных добавок.
В случае наличия проблем со стопами (например, плоскостопие) в обязательном порядке необходимо носить специальную обувь с ортопедическими характеристиками. Только в этом случае можно снизить риск получения вывиха голеностопа.
Может ли рентген показать грыжу позвоночника
Доктора Скоромец и Задворный выработали рентгенологические факторы выявления патологий позвоночного столба. Они становятся поводом для дополнительных диагностических процедур.
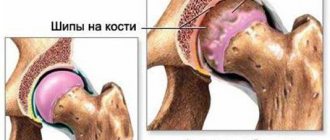
- Если в ходе рентгенографии обнаружилось выпрямление физиологического изгиба позвоночника вперед (лордоз), при этом на некоторых шейных позвонках заострены полулунные отростки, а верхушки – склеротизировались, межпозвонковая щель стала короче – эти изменения свидетельствуют о различных заболеваниях опорно-двигательной системы – от грыжи до остеохондроза.
- Наступившая вторая стадия болезни – видно остеосклероз субхондрального типа. Дистрофические и дегенеративные процессы приводят к тому, что разрушается фиброзное кольцо, и выпадает пульпозное ядро. По краям боковых либо передних тел поражённых позвонков отмечаются разрастания.
- Третья стадия – с сильно суженной межпозвоночной щелью и костными остеофитами. Позвоночная щель приобретает клиновидную форму. При обследовании шейного отдела обнаруживается множество полулунных отростков.
Если межпозвонковая грыжа сочетается с деформирующим спондилёзом, признаки болезни ярко выражены. Временно облегчить страдания больного можно при помощи нестероидных противовоспалительных средств (НПВС).
Наличие вертикальных разрастаний клювовидной формы на снимке – признак не только дегенерации хрящей и костной ткани. Часто такое происходит при спондилёзе, когда позвоночные связки обызвествляются. Дифференциальный диагноз с остеохондрозом ставят по высоте межпозвоночной щели. У больных спондилёзом она остаётся прежней.
Важно также отличить данное состояние от фиксирующего лигаментоза (болезни Форестье) и болезни Бехтерева.
До проведения рентгена больной сталкивается с клинической картиной патологии. Рентгенограмма показывает нарушение физиологических изгибов. Если грыжа в расположена в груди или грудобрюшной диафрагме, у обследуемого обнаруживают кифоз.
Если рентген показывает наличие остеопороза, подобное состояние может указывать на различные патологии позвоночного столба. Истончившиеся позвоночные тела – признак нарушения питания позвонков. Такое бывает при дегенеративных процессах и грыже.
Рентгеновский снимок указывает на косвенные признаки дистрофии и дегенеративных процессов. Речь идёт об остеосклерозе и остеопорозе, характерных для многих патологий позвоночника, поражающих мягкие ткани и кости.
В ходе исследования можно обнаружить грыжу Шморля. При этом пульпозное ядро проникает в тела находящихся рядом позвонков. В итоге прогибаются и замыкательные пластинки близлежащих сегментов.
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
Распознавание вывихов при помощи обычных клинических методов исследования является достаточно надежным. Только в редких случаях вывихи просматриваются или принимаются за переломы, в особенности при повреждении периферических отделов конечностей. Поэтому в большинстве обычных каждодневных случаев нет надобности прибегать к рентгенологической помощи, и рентгенологу сравнительно не часто приходится видеть вывихи в крупных суставах.
Рентгенологическое исследование вывихов, как и исследование переломов, является наиболее точным и имеет решающее диагностическое значение, оно незаменимо в каждом спорном или более трудном для клинициста случае. Рентгеновы лучи вносят ясность в топографические взаимоотношения, обнаруживают всевозможные неожиданные частые осложнения, а также препятствия к вправлению, служат наиболее верным средством для контроля результатов вправления и т. д. Естественным недостатком рентгенологического исследования является некоторая его односторонность: как при переломах, так и при вывихах рентгенограмма не говорит ничего непосредственно о состоянии мягких тканей, об основном повреждении сумки, связочного аппарата, суставных хрящей, нервных и сосудистых стволов и мышц. Напомним, что вывихнутой принято считать кость периферическую, лежащую дистально по отношению к проксимальной, которая остается фиксированной. Для позвоночника вывихнутым обозначают вышележащий позвонок; при смещении между основанием черепа и первым шейным позвонком говорят о вывихе головы.
Основной рентгенологический симптом вывиха (рис. 35 и 37) сказывается в том, что суставные поверхности не прилегают друг к другу, нормальные пространственные взаимоотношения между главными элементами сустава — суставной головкой и впадиной -— нарушены; суставная впадина представляется на снимке запустевшей, а головка сустава расположена в стороне от впадины. Если суставные поверхности совсем не соприкасаются друг с другом, и головка совершенно отошла от впадины, то вывих обозначается как полный; подвывихом, или неполным вывихом, называется частичное смещение головки по отношению к впадине с сохранением их частичного контакта.
Поставить диагноз вывиха — это значит не только констатировать факт вывиха, но и в точности указать направление смещения. Без топографической характеристики смещения не может быть рационального вправления.
Рис. 35. Травматический свежий вывих правого бедра у летчика, упавшего с вертолета.
Рис. 36. Травматический периостит на передневнутренней поверхности большеберцовой кости через месяц после удара палкой.
Направление смещения отмечается в анатомических терминах, определяющих положение дистальной вывихнутой кости. Только исследование по крайней мере в двух проекциях дает истинное представление о направлении смещения. Если смещение произошло в плоскости центрального луча, например вперед при вывихе плеча, то на снимке в обычном заднем положении головка плеча может как раз проецироваться в свое нормальное место, в суставную впадину. Один единственный снимок, следовательно, может и здесь быть источником диагностической ошибки.
Та светлая полоска, которая на рентгенограмме представляется в виде суставной щели (так называемая рентгеновская суставная щель), на самом деле является проекцией не истинной, анатомической суставной щели, а проекцией в реальности у живого человека несуществующего межкостного или межэпифизарного пространства, которое, однако, каждый из нас себе ясно представляет на основании привычной картины сустава на мацерированном скелете. Хрящевая головка и хрящевая суставная впадина, непосредственно прилегающие друг к другу, естественно, на рентгенограмме не могут быть видны. Если покровные хрящи тонки, как у взрослого человека, и имеют толщину, не превышающую 3—4 мм, то и рентгеновская суставная щель узка, и конфигурация головки и впадины точно соответствуют друг другу. В раннем же детском возрасте, когда обширные эпифизарные отделы являются еще не окостеневшими, мы собственно ни головки, ни суставной впадины на снимках не видим. В лучшем случае имеется лишь изображение ядра окостенения, которое по своей форме только отдаленно напоминает окончательную форму эпифизарного конца у взрослого человека. По этой причине рентгенодиагностика вывихов в детском возрасте может представлять известные трудности.
Распознавание тогда основывается на втором рентгенологическом симптоме вывиха — на смещении оси вывихнутой кости. Так как, однако, угол, составленный длинниками костей, образующих сустав, по существу самого дела все время меняется при нормальных условиях, то и определение бокового смещения при вывихе не всегда является легкой задачей. Этот симптом имеет, следовательно, меньшую доказательную ценность, чем определение смещения отломков при переломах. В особенности трудна, как было уже указано, интерпретация рентгенограмм локтевого сустава.
Травматические вывихи не реже чем в трети всех случаев сопровождаются отрывом небольших костных выступов, к которым прикрепляется сумка сустава или связка. При исследовании крупных суставов подобные мелкие отломки могут оставаться незамеченными; более крупные же представляют значительный практический интерес, и их распознавание — это одна из важнейших задач при рентгенологическом исследовании вывихов. Дело в том, что они могут служить препятствием к вправлению кости, и тогда требуют оперативного удаления. Таковы, например, отрывы большого бугорка плечевой кости при переднем вывихе плеча, отрыв медиального надмыщелка при наружном вывихе в локтевом суставе или отщепление кусочка вертлужной впадины при вывихе бедра в тазобедренном суставе. Отрыв почти никогда не отсутствует при вывихе в мелких суставах, например межфаланговых. Этот так называемый отрывной перелом легко распознается на рентгенограммах по изолированной костной тени, имеющей небольшие размеры, неправильную многоугольную конфигурацию и зазубренные контуры. Особенно характерна ее локализация — она соответствует месту прикрепления связки или капсулы; против отломка на поверхности эпифиза может быть виден и дефект, зубчатые контуры которого, форма и размеры соответствуют отломанному кусочку.
При привычном вывихе обыкновенно имеются хорошо выраженный остеопороз суставных концов и всего дистального отдела конечности, а также вторичные изменения в суставе типа обезображивающего остеоартроза. Очень значительной бывает атрофия и мягких, и костных частей конечности при невправленных застарелых вывихах. На поверхности одной из костей, чаще проксимальной, на месте соприкосновения со смещенной суставной головкой может образоваться с течением времени углубление, напоминающее новую суставную впадину. Развивается неоартроз, обрисовывающийся на снимке в виде настоящего сустава со всеми его рентгенологическими признаками. Свежий, только что вправленный неосложненный вывих характеризуется на рентгенограмме совершенно нормальной неизмененной картиной.
Причины повреждения голеностопа
Очень часто малоподвижный образ жизни приводит к ослаблению мышц и связок, а избыточный вес увеличивает нагрузку на суставы. В результате все это приводит к нарушению работы опорно-двигательного аппарата. А так как голеностопный сустав является самой проблемной частью тела, то чаще всего он и страдает от разного рода повреждений, в том числе и от вывихов.
Этот сустав удерживает всю массу тела человека в процессе движения. Поэтому при любом неправильном или неаккуратном положении нижних конечностей, он может не выдержать нагрузки. Результат такого действия будет вывих голеностопного сустава. Существует много факторов, при которых вероятность травматизма увеличивается:
- передвижение по неровной поверхности;
- физическая активность;
- неудобная обувь;
- интенсивная спортивная тренировка;
- гололед;
- ходьба по влажной поверхности;
- болезни опорно-двигательного аппарата.
В группе риска находятся девушки, предпочитающие носить туфли на высоких каблуках. Во время спешки или при ходьбе по скользкой и неровной поверхности может случайно произойти смещение центра тяжести. Это станет результатом подворачивания стопы, и в таком случае женщина получает серьезное повреждение. Вероятность травматизма повышается, если каблуки слишком высокие и тонкие, или у девушки отсутствует опыт ношения подобной обуви.
Следует учитывать, что опорой тела служат ноги. И многие недооценивают важность здоровых стоп и голеностопных суставов. Даже самые незначительные травмы могут ухудшить самочувствие пациента и негативно сказаться на его здоровье. Если человек все-таки получил травму и вывихнул голеностоп, то, исходя из симптомов, ему назначается вправление и лечение.
Выворачивание стопы с внутренней стороны пятки при движении голеностопа наружу может случиться из-за неправильной координации движения. При этом происходит напряжение боковых и наружных связок, что сильно усложняет ситуацию.
Если, кроме характерных признаков вывиха голеностопа, во время травмы раздался треск или хруст, то это показатель разрыва связки или перелома кости. В таком случае нижней конечности надо сразу обеспечить неподвижность, чтобы не произошло смещение голеностопного сустава.
Типичными причинами получения таких повреждений являются следующие факторы:
- использование некачественной или неудобной обуви;
- врожденные аномалии стопы;
- слабость голеностопа;
- лишний вес;
- ослабление связок голеностопа из-за частых травм;
- чрезмерные физические нагрузки на производстве или в спорте;
- наличие артроза или воспалительного процесса в голеностопном суставе;
- нарушение обмена веществ в организме;
- частые подвороты стопы во время быстрой ходьбы, бега, лазанья или прыжков.
Любой из этих факторов может стать причиной повреждения голеностопного сустава и привести к вывиху или даже перелому.
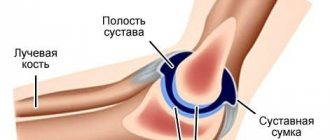
Анатомия локтевого сустава и виды вывихов
В локте, как и в колене, находятся три кости: плечевая, лучевая и локтевая, соединенные связками, которые удерживают их в правильном положении. При сокращении мышц в суставе возможны следующие движения:
- Сгибание и разгибание.
- Вращение.
Рядом с суставом проходят нервы и артерии, названные в соответствии с наименованиями костей.
Строение локтевого сустава
Вывих может быть:
- Полным.
- Неполным (подвывих).
Также выделяют следующие виды:
- Простой – без переломов или разрывов.
- Сложный – сопровождается другими травмами нервов и сосудов.
По характеру смещения вывихи дифференцируют на:
- Задний – развивается при смещении локтевой и лучевой костей назад. 90% всех вывихов относится именно к этому типу.
- Передний – кости предплечья смещаются вперед.
- Медиальный – кости смещаются внутрь.
- Латеральный – кости смещаются наружу.
- Дивергентный – кости смещаются в разные стороны от сустава (внутрь и наружу).
Классификация вывихов локтевого сустава
Восстановительный период
Реабилитация после консервативного лечения
Если у человека был простой вывих локтевого сустава – восстановление после вправления проходит быстро и без каких-либо осложнений. У пациента может наблюдаться небольшое ограничение движений в локте, особенно во время разгибания руки. Это никак не влияет на функциональные способности пострадавшей конечности.
После снятия гипса, с помощью которого проводится иммобилизация (обездвиживание) руки в локтевом суставе после вправления в течение 10–14 дней, нужно начинать лечебную физкультуру. Ее цель – в восстановлении нормального объема движений и ощущения положения сустава (так называемая проприоцептивная чувствительность). Индивидуальную программу реабилитации могут помочь составить травматолог и врач лечебной физкультуры. Полное восстановление занимает от 3 до 6 недель.
Примеры простых упражнений, которые можно делать дома:
| Цель | Упражнение |
| Увеличение объема движений | Сгибание и разгибание руки в локте |
| Восстановление силы мышц вокруг пораженного сустава | Сгибание и разгибание руки с небольшим весом |
| Растяжка локтя | Стоя, поднимите руку перед своим телом с вытянутыми пальцами. Здоровой рукой согните кисть поврежденной конечности в направлении к коленям. Удерживайте это положение в течение 5 секунд, затем медленно и контролируя отпустите кисть |
Некоторые люди продолжают носить защитный щиток на локте или использовать эластический бинт, чтобы стабилизировать сустав и предотвратить повторные вывихи.
До полного выздоровления лучше избегать больших нагрузок на сустав.
Возможные упражнения для реабилитации после вывиха локтевого сустава. 1 – движения по горизонтальной поверхности; 2 – покачивание; 3 – использование роликовых тележек; 4 – сгибание в локте с поддержкой здоровой руки; 5 – перекатывание палки; 6 – покачивание палки. Нажмите на фото для увеличения
Реабилитация после хирургического лечения
После операции также необходима иммобилизация поврежденной руки, которую лучше всего проводить с помощью локтевого ортеза. Это устройство позволяет постепенно улучшать подвижность в суставе, пока заживают мягкие ткани. Оно помогает уменьшить образование рубцовой ткани и минимизировать риск развития осложнений.
Локтевой ортез
После устранения иммобилизации начинается лечебная физкультура, программу которой помогают разработать травматолог или реабилитолог.
Рубец на месте хирургического доступа может ограничивать движения в локте. Кроме этого, существует определенный риск возникновения повторных вывихов. В случае появления этих проблем может понадобиться дополнительная реконструктивная операция.
Народные средства в восстановительный период
Многие пациенты в восстановительном периоде начинают применять различные средства народной медицины, пытаясь ускорить реабилитацию. Весьма популярны компрессы из молока, лука, полыни и прополиса. Эффективность этих методов у большинства травматологов вызывает обоснованные сомнения, ведь основой успешной реабилитации после вывиха является упорное и тщательное выполнение упражнений лечебной физкультуры.
Как делают рентген плеча?
Предварительная подготовка к процедуре не требуется. Иногда пациенту проводят диагностику даже не снимая одежды (если нужно обследовать поврежденный сустав или кость после дорожно-транспортного происшествия, но снять одежду нельзя из-за серьезной травмы).
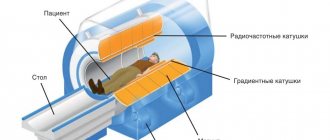
МРТ снимок плечевого сустава
Попав в рентгенографический кабинет, пациент должен снять с себя верхнюю одежду (если это возможно). Обязательно следует снять любые металлические аксессуары с шеи, рук или плеч.
Далее пациента кладут на специальный стол, в зависимости от предполагаемой травмы могут быть назначены те или иные позы, в которых должен лежать больной. К примеру, при вывихе снимок могут делать стоя или сидя.
После этого врач надевает защитный свинцовый фартук на пациента. Фартук прежде всего защищает половые органы и щитовидную железу, так как ионизирующее излучение больше всего «бьет» по этим органам. При необходимости могут быть защищены и другие органы (например, живот, если обследовать будут беременную).
Далее медицинский персонал выходит из рентгенкабинета. На пульте управления проводится запуск аппарата, при необходимости через микрофон врач может попросить пациента задержать дыхание.
Процедура в общей сложности занимает не более 2-3 минут, после чего пациент может одеваться, либо отправляться на процедуры (если их требуется провести срочно, к примеру после травмы). Результаты обследования обычно готовы через 15-60 минут.
Где делается и сколько стоит снимок?
Рентгенография проводится чуть ли не в каждом государственном медицинском учреждении (поликлиники, стационары). Реже аппаратура для рентгенодиагностики встречается в частных медицинских центрах.
Можно обратиться и туда, и туда – особой разницы нет, кроме стоимости. Стоимость рентгена плечевого сустава (в двух проекциях) в государственных медицинских учреждениях редко превышает 800 рублей (в среднем). Стоимость такой же процедуры в частных клиниках составляет 1300—1600 рублей.
Проведение рентгена лопатки и ключицы (видео)
Как часто можно делать?
Рентгенография любого органа проводиться ровно столько раз, сколько это необходимо. То есть если у пациента имеется серьезное заболевание, и в рамках динамического мониторинга нужно проходить рентген каждый день – его нужно делать каждый день (естественно, если врач не даст других указаний).
Ионизирующее воздействие рентгенографии будет в этом случае весьма высоко, но недостаточно, чтобы серьезно навредить здоровью пациента. Современная медицина располагает новейшим цифровым оборудованием для рентгенодиагностики, которое создает минимальную лучевую нагрузку даже при частых исследованиях.
Поэтому процедуру можно проходить часто, чуть ли не ежедневно на протяжении месяца (к примеру). Однако в случае с плечевым суставом нет такой болезни, которая требовала бы столь частой рентгенографической диагностики.
Максимум – назначают рентгенографические обследования два раза в неделю, на протяжении месяца-двух. Так делают при агрессивном лечении артрита или иных воспалительных заболеваний плеча. В таких случаях частая диагностика оправдана, и не несет серьезной угрозы для здоровья пациента.