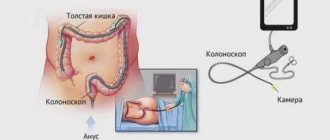
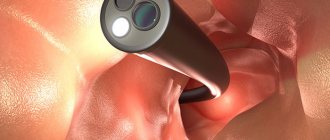
Колоноскопия – самое информативное исследование кишечника. Оно назначается при подозрениях на опухоли и массу других опасных заболеваний. После 40 лет она рекомендуется в профилактических целях. Больно ли делать колоноскопию – такой вопрос обязательно возникает у пациента сразу после врачебного назначения. Дать однозначный ответ сложно. Многое зависит от физиологии и возраста пациента, а также от заболевания, которое привело к назначению исследования.
Важность процедуры, решение использования анестезии
Выполняя данное аппаратное исследование можно определить тип заболевания, форма патологического процесса, степень поражения кишечника и вовлечение в воспалительном процессе соседних органов, тканей. Около 10-15 лет назад данную манипуляцию считали болезненной. Во время процедуры, эндоскопист, направляя трубку в нужном ракурсе, мог причинить болезненность, ведь кишечник оснащен неимоверным количеством нервных рецепторов. Болезненность эндоскопического исследования заставляло многих пациентов отказаться, соглашаясь на рентген, УЗИ, МРТ и компьютерную томографию. Но минусом таких аппаратных манипуляция, является отсутствие возможности брать биоматериал для исследования на наличие онкообразований, определения инфекционного источника + тип патогенной флоры. Для устранения болезненного фактора, врачи начали проводить колоноскопию под локальным или общим наркозом.
Зачем нужно проводить колоноскопию
Колоноскопия кишечника больно ли это – вопрос непременно задают врачу, и многие пациенты стараются избежать такого исследования. На самом деле показаний к назначению не так много, но исследование помогает своевременно обнаружить массу тяжелых патологий, и в конечном итоге предотвратить летальный исход. Колоноскопия назначается в таких случаях:
- выделения из прямой кишки (слизь, кровь или гной);
- постоянные нарушения стула;
- резкое похудание или анемия неясного генеза;
- болевой синдром в области кишечника;
- подозрение на новообразование в кишечнике, необходимость провести биопсию тканей кишки;
- удаление полипов, инородных тел.
Колоноскопия с использованием обезболивания
Снижая болевой порог, эндоскоп можно вводить в прямую кишку безболезненно и без боязни каких-то последствий как спазм кишечника из-за переживания пациента, кровотечения по вине резкого движения тела из-за боли, и последнее: невозможность проводить обследование до конца из-за криков и отказа больного полностью обследоваться.
Формы обезболивания при колоноскопии:
- Местная анестезия
: в прямую кишку вводят обезболивающее вещество, которое угнетает чувствительность нервных клеток на определенном участке и на некоторое время. Болевая реакция не исчезает полностью, поэтому во время процедуры существует дискомфорт при прямом контакте эндоскопа со слизистой. Болезненность в данном случае может возникать по вине нагнетания воздуха в толстую кишку, а также наличия воспалительных очагов, кровоточащих или гнойных язв, полипов или новообразований доброкачественного, злокачественного типов.
- Использование седативных средств
: перед колоноскопией больному вводится внутривенно или внутримышечно седативные вещества. После наступления сонливости проводится колоноскопия отделов толстого кишечника. Снотворные вещества снижают болевой порог рецепторов кишечника, и аппарат проходит безболезненно во всех отделах. Плюс такого обезболивания: не требуется аппаратура для наркоза, быстрое восстановление пациента после колоноскопии.
- Общая анестезия
: выполняется только в стационарных условиях, то есть в оперблоке. До процедуры выбирается наркоз, проводится проба для исключения аллергии и определяется дозировка. После введения препарата, пациент погружается в сон, колоноскопия проводится абсолютно безболезненно. Показаниями для такого типа наркоза является высокая реакция на боль, детский возраст, спайки и эрозии в кишечнике.
Внимание! Из состояния общего наркоза больные выходят медленно с некоторыми последствиями: головокружения, тошнота, иногда рвота, боли по периметру живота. В связи с такими реакциями и клиническими проявлениями, плюс исключения осложнений как кровотечения, перитонит – больных необходимо наблюдать несколько дней в стационаре.
Реальна ли колоноскопия без боли?
Диета после колоноскопии кишечника
Даже если учесть все возможные болевые ощущения при обследовании кишечника при определенных обстоятельствах можно пройти эту процедуру абсолютно безболезненно не применяя методы обезболивания.
Для этого нужно совпадение следующих факторов:
- опыт эндоскописта, его умение провести процедуру с наименьшими неприятными ощущениями для пациента;
- наличие современной аппаратуры, обеспечивающей максимальный комфорт и высокую степень информативности;
- удачное сочетание физиологических особенностей обследуемого – строение толстой кишки, болевой порог и отсутствие патологий внутренних органов;
- полное взаимопонимание и согласованность действий диагноста и пациента избавят от дискомфорта при процедуре.
Правильно выбранная клиника и опытный врач – залог безболезненной колоноскопии
Именно из-за этих факторов необходимо внимательно отнестись к выбору клиники для проведения колоноскопии, чтобы использовать возможность пройти важную процедуру и без наркоза и абсолютно безболезненно.
Показания колоноскопии под наркозом
Спорный вопрос «Как лучше проходить колоноскопию под наркозом или без?», остается актуальным, боль, многих пациентов пугает, они должны принимать решение и выбрать тип наркоза. По изучениям многих источников нашими журналистами было выявлено, что основная часть выбирает колоноскопию посредством седативных веществ. Вариант очень подходящий по трем причинам: не вызывает боль, интоксикацию и осложнений. В итоге, данный вариант рассматривается врачебным консилиумом, при котором берется во внимании чувствительность пациента к препарату, сопутствующие заболевания систем и органов (сердечнососудистые, эндокринные, сахарный диабет, опухоли, заболевания ЦНС) и степень поражения ЖКТ.
Колоноскопия выполняется при:
- постоянных жалобах на боли в эпигастральной области живота + боли по периметру сегментов толстого кишечника;
- жалобах на диспепсические процессы с наличием гноя + прожилок крови в каловых массах;
- хронических запорах;
- наличии свежей крови при дефекации;
- специфическом стуле для внутреннего кровотечения;
- постоянных позывах к дефекации;
- гемморое;
- хронической анемии;
- отравлениях;
- повышенном газообразовании с диспепсическими явлениями;
- подозрении на злокачественные или доброкачественные опухоли;
- резкой потере веса не ясной этиологии;
- болезни Крона;
- подтверждении диагноза и с целью сбора гистологических материалов;
- исключении рецидива болезни.
После проведения операции по удалению опухоли толстого кишечника, рекомендуется выполнять колоноскопию в исключении рецидива. Если в семье были казусы рака кишечника, есть необходимость обследоваться и пройти аппаратное обследование органа пищеварения в исключении патологии.
Что делать после колоноскопии кишечника?
После манипуляции ещё некоторое время следует соблюдать лечебный рацион для снижения нагрузки на пищеварительную систему. При проведённых хирургических манипуляциях нужно исключить физические нагрузки, контролировать регулярность стула и сразу реагировать на признаки запора.
Восстановление кишечника после колоноскопии направлено на:
- Нормализацию внутренней микрофлоры;
- Устранение неприятных ощущений;
- Предупреждение отдалённых постманипулятивных осложнений.
Как восстановить кишечник после колоноскопии?
Если имело место только диагностическое обследование, то особенных рекомендаций после проведения диагностики не выделяют. Достаточным станет плавного перехода от бесшлаковой диеты к нормальному питанию (введение клетчатки и свежих овощей, фруктов, сохранение обильного питья для постепенной стабилизации стула).
Если же помимо диагностики проводилась эндоскопическая хирургия, то важно сохранить лечебную диету на протяжении 3 суток после манипуляции и предупредить интенсивную нагрузку на кишечник. Обычно этого времени достаточно для восстановления слизистых оболочек.
Пациентам следует проводить тщательную гигиену перианального пространства для предупреждения инфицирования.
Что делать, если болит живот?
При болях в животе важно определить локализацию и степень интенсивности симптомов. После колоноскопии боли умеренные, носят тянущий характер, локализуются от пупка книзу. Нередко болезненность иррадиирует в анус.
Для купирования болей в животе назначают следующие препараты:
- Спазмолитические средства (Папаверин, Но-Шпа) для расслабления мышц брюшины и кишечника.
- Нестероидные противовоспалительные (Ибупрофен, Диклофенак, Индометацин).
- При присоединении болей в эпигастрии, области желудка и нарушении стула можно принимать Дюспаталин, Фестал.
- При признаках изжоги вместе с болями в животе — Гастал, Маалокс.
В норме, любые боли должны исчезнуть уже спустя 2-3 дня после проведения колоноскопии. Сохранение неприятных симптомов свидетельствует о стойком развитии осложнений.
Восстановление кишечной микрофлоры
Нарушение кишечной микрофлоры обычно обусловлено интенсивной подготовкой к исследованию:
- Применение медикаментозных послабляющих средств,
- Бесшлаковая диета,
- Дополнительная клизма для колоноскопии для исключения остаточных явлений в полости кишечных отделов.
Эффективными средствами для восстановления баланса микрофлоры являются следующие:
- Лактофильтрум;
- Лактусан;
- сироп Дюфалак;
- Мезим Форте;
- Креон;
- Креазим.
Эффективными средствами являются Аципол, Линекс, Бифидумбактерин. Курс лечения пребиотиками — 14-20 дней. Дополнительно следует включить в рацион клетчатку, фрукты и овощи, сухофрукты, натуральные соки, морсы, компоты.
Нормализация микрофлоры — важный аспект здорового пищеварительного процесса.
Перечень противопоказаний
Процедура исследования сегментов толстой кишки посредством эндоскопа стала инструментом номер один в постановлении правильного диагноза. Но вопреки положительной стороны диагностического метода, существуют противопоказания для ее проведения.
Колоноскопия не рекомендуется в случае:
- повышенной реактивности организма на анестетики;
- патологии центральной нервной системы;
- эпилепсии;
- пернициозной анемии;
- сердечнососудистой недостаточности;
- перенесенного инфаркта или инсульта;
- недостаточности митрального клапана;
- мочекаменной болезни;
- перитонита;
- беременности.
Даже при таких противопоказаниях, если есть критическая необходимость, данная процедура выполняется. Все этапы обсуждаются заранее, а при ее выполнении кроме эндоскописта, присутствуют несколько врачей (анестезиолог, реаниматолог, онколог, хирург). Учитывая риски процедуры, медики готовы оказать специализированную помощь в случае непредвиденных обстоятельств как кровотечение, остановка дыхания, нарушение сердечного ритма, прободение кишки по причине язв, полипов или опухоли. Больного перед процедурой необходимо подготовить по специальной схеме, от которой зависит результаты исследования и состояние пациента до и после инвестигации.
Популярные публикации:
- Черный кал. Почему? Причины? — 01/07/2015 05:06 — Прочитано 42232 раз
- Видеокапсульная эндоскопия: часто задаваемые вопросы — 11/12/2013 17:02 — Прочитано 42017 раз
- Капсульная эндоскопия. Описание, отзывы, достоинства и недостатки — 24/03/2013 17:15 — Прочитано 37824 раз
- Абдоминальный синдром. Боль в животе — 01/10/2015 05:02 — Прочитано 21563 раз
- Капсульная колоноскопия — показания, противопоказания, цена — 30/10/2015 07:20 — Прочитано 16751 раз
Ключевые слова: Колоноскопия, колоноскопия кишечника, колоректальный рак, толстокишечный рак, полипы, колоноскопия показания, диета при колоноскопии
- < Назад
- Вперёд >
Этапы подготовки к колоноскопии
Перед диагностической процедурой весь кишечник должен быть чистым, то есть в нем не должно быть каловых масс. Слизистая не должна иметь ни малейшего «мусора», его можно воспринимать как патологические явления. Поэтому существует целая схема подготовительных манипуляций: слабительные, диеты, очистительные клизмы.
Этапность подготовки кишечника:
Диетическая подготовка: исключение жирных и острых продуктов. В течение трех дней диета должна быть составлена из частого дробного питания:
- легкий завтрак в 8:00 часов: сухари и не сладкий зеленый чай;
- 10:00 часов: кефир с низким коэффициентом жирности, крутое яйцо;
- 12:00 часов: стакан сока или киселя с кусочком серого хлеба, и кусочек не жирной рыбы;
- 14:00: грибной или картофельный суп, пюре с паровой котлетой (или макароны, рис) стакан зеленого чая и сладкие сухари с изюмом;
- 17:00 часов: кусочек отварного куриного мяса, белый хлеб;
- 19:00 часов: стакан не жирного кефира, сухарики, печеное яблоко.
Спиртные напитки, вода с газами, фрукты, овощи, каши, ржаной хлеб, бобовые, жирные мясные продукты, майонез, острые приправы – запрещены в рационе питания. Указанная диета, эффективно освободит кишечник от каловых масс.
Очистительные процедуры: клизмы с теплой водой и слабительные препараты типа Сенадексена, Дюфалака. Плюс к этому потребуется восполнение жидкости в организме посредством потребления 2л теплой кипяченой воды или минералки без газов. Это делается за день до диагностической процедуры, если колоноскопия назначена на 15-16 часов после обеда, до этого времени с утра рекомендуется пить еще 1,5-2л жидкости.
В назначенный день пациент не должен употреблять пищу, колоноскопия с наркозом выполняется на голодный желудок. Очень важно: если пациент переживает, взволнован или претерпевает невроз, после консультации лечащего врача рекомендуется принять успокоительное средство, которое совместимо с обезболивающим средством и не повлияет на качество анестезии.
Делать колоноскопию или нет?
Я долго сомневался, делать колоноскопию или нет. Слышал от терапевта об этом отзывы, что делаются уколы для обезболивания, что это неприятно, больно. Да и вообще, проще говоря, сама процедура не из приятных, когда что-то пихают в задний проход. Стыдно ведь!
Но постоянные проблемы с кишечником, боли, вздутия, ограничения в еде и чувство неопределенности и т.п. не давали спокойно жить. Врачи не могли поставить конкретный диагноз.
Все это меня заставило рассмотреть это исследование, как вариант решения накопившихся проблем.
Таким образом я начал изучать в Интернете различные сайты про колоноскопию. Искал отзывы людей, читал статьи. Так я наткнулся на сайт prokishechk.ru, чему очень был рад. На нем я прочитал подробности о подготовке и о самой процедуре. Поэтому решил написать в благодарность свой отзыв о колоноскопии кишечника именно для этого сайта. Думаю, что люди, которые прочитают эту статью поддержат меня и также напишут на этот сайт свой отзыв, чем помогут и поддержат тех, кому только еще предстоит это.
Выполнение колоноскопии под наркозом
После подготовительного этапа пациент направляется в процедурный кабинет. Снимая всю одежду ниже пояса, ложится на кушетку, на левом боку. Колени должны быть согнутыми. Далее в вену вводится анестетик, по истечению 10 минут можно вводить смазанный маслом эндоскоп в анальное отверстие. Специальными отработанными движениями эндоскопист направляет трубку по отделам толстого кишечника. На мониторе видно состояние кишечной слизистой. В это время можно снимать подозрительные участки, а также брать материал для гистологии и устранять полипы. По завершению процедуры трубка извлекается. Пациента будят, если он чувствует себя хорошо, отправляют домой, в противном случае, сутки наблюдают за его самочувствием в стационарных условиях. Вся процедура длится от 15 до 30 минут в зависимости от диагностической цели и патологии. Пить или принимать пищу, можно через час после процедуры.
Что может сделать пациент, чтобы пройти колоноскопию безболезненно без применения наркоза?
Многое зависит от индивидуальных реакций и опыта врача. В силах обследуемого только 2 вещи:
- Провести полноценную подготовку.
- Настроиться психологически.
Как подготовиться к диагностике кишечника?
Процесс начинается за 3-5 суток до процедуры. Сначала человек соблюдает правила бесшлаковой диеты:
- Малые порции;
- Приемы пищи 3-5 раз в день;
- Отказ от продуктов, которые вызывают запоры, метеоризм;
- Употребление только разрешенной еды;
- Обильное питье прозрачных напитков — слабый черный или зеленый чай, компот, морс, осветленный сок и т.д.;
- В последний день отказ от ужина.
Завершает подготовку очищение кишечника специальными препаратами со слабительным действием. Самые распространенные — Фортранс, Лавакол, Мовипреп, Флит фосфо сода, Эндофальк. Это лекарственные формы для приготовления водных растворов. В результате получается объем от 2 до 4 литров. Каждые 10-20 минут выпивают по стакану маленькими глотками. Вкус у большинства из них неприятный и побочное действие — тошнота, поэтому нельзя принимать лекарство залпом, чтобы не спровоцировать рвоту. Схема применения зависит от времени, на которое назначена колоноскопия. Существует 3 варианта:
- Диагностика завтра утром, значит, весь объем необходимо выпить сегодня вечером.
- Исследование в середине дня. Половину слабительного употребляют поздно в 21:00-23:00, вторую часть рано утром.
- Процедура после 14:00. Весь раствор используют с 6:00.
Обычно между началом колоноскопии и окончанием препарата должно пройти более 2 часов. Уже через 40-60 минут приема начинается частая и продолжительная дефекация. В этот период человек практически все время проводит в туалете. В конце подготовки вместо кала выходит желтоватая или прозрачная жидкость — это говорит о том, что результат достигнут.
Внимание! Подготовка к колоноскопии — 50% успеха. Если ее не провести, то и обследование будет невозможным.
Как справиться со страхом?
Посмотрите на ситуацию с иного бока. Рак кишечника занимает третье место среди смертельных заболеваний по распространенности. От него не застрахованы ни мужчины, ни женщины. Начинается онкология с маленького образования — полипа, который встречается у половины людей старше 50 лет. Устранить нарост во время колоноскопии можно за пару движений.
Процедура длится 20-30 минут, а за этот период врач может спасти вашу жизнь, уничтожив потенциальный зачаток раковой опухоли. Ради такого результата стоит потерпеть боль, которая по оценке специалистов все же не является критической, как, например, при родах или серьезных ожогах.
Правила поведения:
- Не зажиматься;
- Максимально расслабиться;
- Не дергаться;
- Думать о том, что эти ощущения временные, и вы знаете, что через несколько минут они закончатся;
- Перед колоноскопией можно выпить растительный седативный препарат, например, валериану в таблетках.
Пример психологической ловушки! Пациент задумывается, МРТ или колоноскопия, что лучше. И из-за страха выбирает первый вариант. В результате его ждет та же длительная подготовка, высокая стоимость за процедуру, а по итогу назначение второго варианта, чтобы уточнить данные, полученные при МРТ.
Плюсы и минусы колоноскопии под наркозом
После ознакомления с этапами проведения процедуры, вопрос: «Как лучше проходить колоноскопию под наркозом или без?», уходит на второй план. Есть веские аргументы для проведения диагностики толстого кишечника под анестезией, а именно:
- Нет нестерпимой боли.
- Пациент не испытывает дискомфорт, вздутие живота, слабость, головокружение.
- Трубка эндоскопа двигается безпрепятственно, исследуя всю слизистую.
- Можно безболезненно удалять полипы.
- Гистологический материал берется качественно.
- Во время колоноскопии под наркозом спокойно можно сделать снимки и внимательно изучить подозрительные участки.
- Процедура длится недолго.
- Пациент приходит в чувство сразу после колоноскопии.
Единственный минус диагностического аппаратного исследования кишечника, это стоимость и некоторые побочные явления. Диагностика ЖКТ с применением наркоза по стоимости варьирует в пределах 4000 до 20000 рублей. Но данные недостатки зависят от финансового положения больного, от уровня сервиса медицинского центра и от сложности диагноза плюс сопутствующие заболевания у пациента, возраста.
Возможные причины появления болевых ощущений при колоноскопии
Ждать появление сильной боли в ходе исследования все же не стоит. Больно ли делать колоноскопию зависит от массы факторов. Стоит сразу оговориться, что врач-эндоскопист сделает все возможное для того, чтобы процедура прошла максимально комфортно для пациента. Среди основных причин, которые могут привести к возникновению дискомфорта или боли нужно назвать:
- прохождение эндоскопа через физиологические изгибы, особенно выраженные в области печени и селезенки;
- раздувание кишечника воздуха – он необходим для расправления естественных складок кишки;
- наличие в просвете кишечника полипов, новообразований, инородных тел или трещин;
- индивидуальные особенности строения кишечника.
Непредвиденные последствия колоноскопии
К побочным явлениям относится
общее состояние как температура, слабость, обморочное состояние, тошнота, рвота, а также прожилки крови в каловых массах на второй день после процедуры. К редким случаям относится прободение стенок кишки + повреждение селезенки, это бывает при эрозивном колите и болезни Крона, когда стенки кишечника очень тонкие и эндоскоп может пробить стенки кишечника. Даже при таком риске колоноскопия необходима для обнаружения и исключения рака. Такие осложнения бывают еще при некомпетентности врача или при случайных обстоятельствах. В исключении таких инцидентов лучше заранее найти хорошего специалиста или медицинское учреждение с достойной репутацией. К вашему внимаю: ответ на вопрос как лучше проходить колоноскопию под наркозом или без,
можете получить только у лечащего врача, а ваше право – соглашаться с мнением специалиста!
Противопоказания к проведению процедуры
Несмотря на тот факт, что колоноскопия под наркозом является распространенной процедурой, некоторым людям все же будет лучше отказаться от данной диагностики. Итак, обследование противопоказано в следующих случаях:
- при наличие острых инфекционных заболеваний;
- перитонит или подозрение на него;
- тяжелые нарушения свертывания крови;
- поздние стадии сердечной недостаточности;
- наличие стенозов сердечных клапанов;
- аллергия на анестезирующие медицинские препараты;
- неврологические и психиатрические заболевания;
- эпилепсия;
- во время беременности.
Следует отметить, что ни одно из перечисленных состояний не служит полным противопоказанием к выполнению обследования колоноскопии под наркозом. Крайне важно обсудить с эндоскопистом индивидуальные особенности организма для того, чтобы специалист мог принять решение о целесообразности диагностирования, учитывая возможные преимущества и риски процедуры. В случае назначения исследования, требуется обратить внимание на подготовительные мероприятия. Такая мера поможет облегчить задачу врачу, кроме того, положительно отразится на состоянии пациента во время и после процедуры.
Когда боль говорит о серьезных последствиях?
Осложнений после колоноскопии кишечника практически не случается. Но есть вероятность нескольких неблагоприятных исходов.
Кровотечение
Если боль сопровождается кровянистыми выделениями на кале, то это следствие:
- Повреждения слизистой колоноскопом;
- Неправильной обработки раны при удалении полипов или спаек;
- Травма внутренних геморроидальных узлов;
- Формирование анальной трещины из-за неосторожных действий во время процедуры.
В любом случае необходимо срочно обратиться к проктологу, чтобы выяснить причину кровотечения. В норме может выходить застарелая кровь в виде черных и бурых сгустков после хирургических манипуляций. Опасной считается свежая алая кровь.
Перфорация стенки кишечника
Проткнуть оболочку здорового органа взрослого человека очень сложно. А вот у детей, стариков и больных язвенным колитом или другими патологиями стенка очень тонкая и легко повреждается. В этом случае содержимое кишечника попадает в брюшную полость, что заканчивается перитонитом и сепсисом. Прободение случается из-за непрофессионализма колопроктолога, резких движений пациента без анестезии, проблем с аппаратурой.
Симптомы:
- Режущая боль в животе от каждого движения;
- Неравномерное вздутие;
- Тошнота и рвота;
- Бледная кожа;
- Частый пульс;
- Впоследствии резкое повышение температуры.
Для подтверждения делают рентген брюшной полости. Если прободение подтвердится, то проводят экстренную операцию.
Осторожно! Пациенту с признаками перфорации кишечника нельзя двигаться, нужно срочно вызвать неотложку.
Инфицирование
Длительное повышение температуры, ухудшение общего самочувствия, боль в животе и гнойные выделения из заднего прохода — это признаки воспалительного процесса в результате инфицирования. Подобное случается крайне редко. Пациенту требуется дополнительная диагностика: анализы крови и кала, бакпосев. Для лечения назначают антибиотики.
Разрыв селезенки
Сильная боль слева под ребрами, с иррадиацией в лопатку и плечо, а также частый пульс, низкое давление, холодный пот, слабость, тошнота и рвота, могут быть симптомами разрыва селезенки в результате сильного удара инструментом в кишечнике. Это опасное состояние, потому что возникает тотальное внутреннее кровотечение. Нужна срочная медицинская помощь.